Questo articolo è rivolto ai caregiver ed agli operatori sanitari (infermieri, OSS, educatori, ecc.) che si trovano frequentemente sia in ambito domiciliare, che residenziale o ospedaliero a gestire pazienti con disturbi della deglutizione. La Disfagia è infatti una problematica molto diffusa ma ancora poco conosciuta; è quindi importante sapere come riconoscerla ed affrontarla per evitare gravi conseguenze come la Malnutrizione, la Disidratazione e la Polmonite “ab ingestis”.
Il lavoro parte da informazioni cliniche di base, epidemiologiche ed assistenziali con lo scopo di educare e supportare il personale di assistenza, in modo che possa acquisire e sviluppare abilità e comportamenti specifici per la gestione del problema “disfagia”, consentendo al paziente di “mangiare in sicurezza”.
Informazioni cliniche di base
La deglutizione è il meccanismo che permette di convogliare sostanze liquide (anche secrezioni), gassose, solide o miste dalla bocca allo stomaco, passando attraverso la faringe e l’esofago (vie aerodigestive superiori-VADS). E’ fondamentale durante la deglutizione evitare l’ingresso di cibo o di liquidi nelle vie aeree superiori (laringe e trachea ovvero vie aeree superiori-VAS) (Vedi Fig. 1) per evitare eventi avversi, di seguito illustrati.
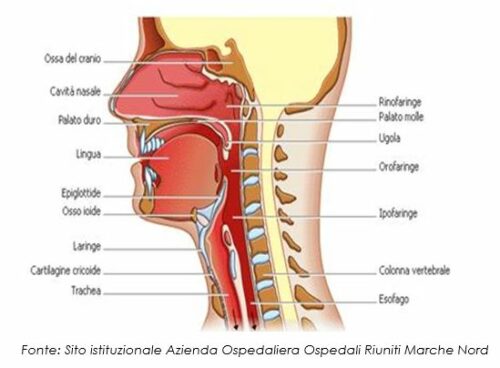
Una adeguata deglutizione permette di:
- Raggiungere un appropriato apporto nutrizionale
- Soddisfare la sete e l’appetito
- Appagare il piacere del gusto (sapore e profumo)
- Mangiare stando insieme agli altri.
La deglutizione normale si articola in quattro fasi:
- Fase preparatoria (volontaria) anche chiamata «fase di anticipazione», che comincia quando viene messo in bocca il cibo. Questa fase comprende una successione di atti volontari che iniziano con la contenzione del cibo nella cavità orale, l’iniziale masticazione, la miscelazione e l’insalivazione del bolo (cibo lavorato) grazie ai muscoli di labbra, guance, lingua e mandibola.
- Fase orale (volontaria), in cui il cibo viene accolto, esplorato, masticato, insalivato fino a formare un unico bolo. La lingua deterge il cavo dai detriti, controlla il cibo e grazie alla masticazione forma il bolo, che poi verrà spinto tramite la retropulsione linguale in faringe.
- Fase faringea (involontaria o automatica), è caratterizzata da una serie di eventi complessi finalizzati a proteggere le vie aeree ed a consentire la progressione del bolo in faringe, poiché il bolo attraversa il punto di incrocio tra la via digerente e la via respiratoria. Nello specifico, si verifica: interruzione momentanea dell’atto respiratorio (apnea), contemporaneo abbassamento dell’epiglottide e chiusura delle corde vocali.
- Fase esofagea (involontaria), inizia con il rilassamento dello sfintere esofageo superiore e una peristalsi (movimento involontario progressivo verso le vie inferiori), che sposta il bolo verso lo stomaco.
E’ bene inoltre sapere che la maggior parte delle persone deglutisce più di un migliaio di volte al giorno; la deglutizione prevede la coordinazione di circa 25 muscoli e 5 nervi cranici; la vista, l’odore e il sapore del cibo attivano la produzione della saliva. La disfagia è la difficoltà/incapacità a deglutire e può riguardare la perdita della capacità sia di preparare il bolo alimentare nella bocca, che di far procedere il bolo dalla bocca allo stomaco, o entrambe. Ovvero, l’alterazione di una o più fasi della deglutizione sopradescritte determina la comparsa di disfagia. Questo disturbo si può presentare per cibi solidi, liquidi (anche per la saliva) o per entrambi (vedi Fig.2).
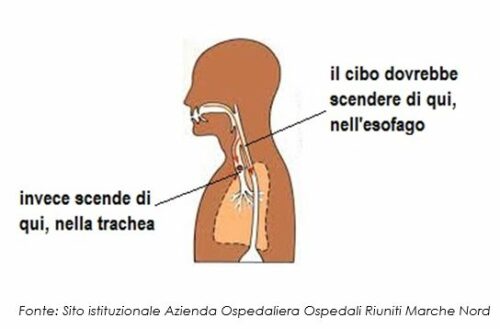
Esistono numerose condizioni patologiche che presentano un decorso clinico complicato da disturbi della deglutizione. E’ importante porre l’attenzione verso queste patologie e verso tutti i pazienti che assumono terapie croniche, perché il rischio di compromissione del normale funzionamento dell’atto deglutitorio è elevato (Spadola Bisetti, 2018).
La Disfagia è infatti un sintomo frequente che si manifesta in concomitanza con diverse patologie di varia natura:
- Neurologica: gravi cerebrolesioni acquisite, stroke, sclerosi multipla, demenza, Parkinson, SLA, paralisi cerebrali…
- Miopatica: miastenia gravis, polimiosite, Distrofia muscolare
- Oncologica: tumori del distretto testa –collo…
- Infettiva: da Candida, Herpesvirus dell’esofago
- Iatrogena: uso di farmaci neurolettici, chemioterapia, radiazioni, post chirurgia, etc.
La disfagia è inoltre correlata all’età, essendo molto diffusa nell’anziano e viene indicata con il termine di “presbifagia” (Gallegos et al., 2017).
Epidemiologia
Nonostante la disfagia rappresenti una condizione molto frequente, a tutt’oggi non sono disponibili dati epidemiologici definitivi. La sua prevalenza va dal 15-20% della popolazione generale, precisamente dal 15% al 40% negli over 65, supera il 50% nei pazienti ospedalizzati e negli ospiti dei centri di accoglienza per anziani. In particolare, essa si osserva in una percentuale variabile tra il 37% ed il 78% di pazienti colpiti da stroke (Gallegos et al., 2017). Generalmente in questi pazienti la disfagia migliora spontaneamente nell’arco di due settimane dall’evento acuto, tuttavia in una piccola percentuale di pazienti essa persiste a lungo; nel 33% dei casi può causare aspirazione e quindi determinare la comparsa di focolai broncopneumonici, con possibile severa compromissione clinica sino all’exitus (Cohen et al., 2016). In altre patologie neurologiche abbiamo invece la seguente prevalenza: 52%-82% nella malattia di Parkinson; 34% nella Sclerosi Multipla; 57% e 84% nella malattia di Alzheimer; 47% e 86% nella Sclerosi Laterale Amiotrofica. La disfagia è molto frequente anche nei pazienti con tumori del distretto testa-collo con una prevalenza del tra il 44% ed il 50% (Gallegos et al., 2017).
Come riconoscere, affrontare e prevenire gli eventi avversi
1.Conseguenze Immediate
L’ingresso di cibo o di liquidi, mediante penetrazione o aspirazione nelle vie respiratorie, può manifestarsi:
- Con senso di soffocamento, tosse insistente, comparsa di colorito rosso fino a cianotico (blu) al volto (vedi Fig. 3).

- Senza senso di soffocamento ma con:
-Tosse durante e dopo la deglutizione (o addirittura dopo il pasto)
-Eccessiva lentezza nell’assunzione dei cibi
-Voce “gorgogliante” dopo l’atto deglutitorio
-Schiarimenti di gola frequenti.
2. Conseguenze non immediate
Spesso subdole, si manifestano con:
- Mancanza di appetito
- Calo di peso
- Frequenti infezioni bronco-polmonari definite polmoniti “ab ingestis”
- Febbre
- Assenza di deglutizione volontaria
- Denutrizione (o Malnutrizione) e disidratazione
- Alterazione della qualità di vita.
Negli anziani la disfagia si manifesta con:
- Difficoltà a formare il boccone
- Incapacità di trattenerlo nel cavo orale con conseguente fuoriuscita di cibo dalla bocca
- Scialorrea (elevata salivazione)
- Maggiore durata del tempo di deglutizione (allungamento dei tempi del pasto e affaticamento)(Lancaster, 2015).
In caso di soffocamento:
- Non dare da bere, né sollevare le braccia al paziente
- Liberare la bocca da residui di cibo con una garza avvolta attorno al dito (se disponibile a domicilio usare l’aspiratore)
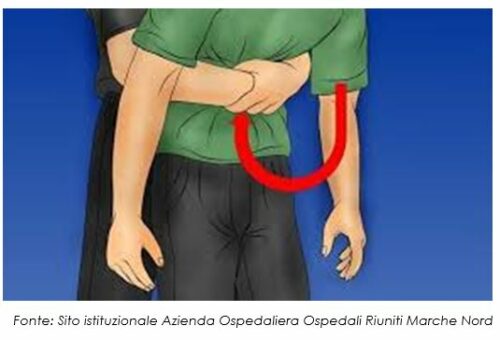
- Effettuare la manovra di Heimlich solo se precedentemente addestrati (vedi Fig. 4 e Tabella 1)
- Chiamare il 118.

Quando compare tosse e febbre è necessario allertare il Medico di Medicina Generale che potrà richiedere, a seconda dei casi, valutazione logopedica e/o visita specialistica ORL-foniatrica, fisiatrica o neurologica.
Gli eventi avversi si possono prevenire attraverso:
- Postura corretta del tronco da seduto
Da seduto in carrozzina o in una sedia: favorire la posizione seduta a busto eretto con le braccia comodamente appoggiate ai braccioli. Se si utilizza una carrozzina basculante, il corretto posizionamento sarà effettuato regolando opportunamente l’inclinazione dello schienale e del poggiatesta. Le anche e le ginocchia dovrebbero formare un angolo di 90°. I piedi dovrebbero essere ben appoggiati sul pavimento o sulle pedane della carrozzina. La testa allineata al tronco, leggermente flessa in avanti e comunque mai in estensione per il rischio di aspirazione (vedi Fig. 5).

- Postura corretta del tronco a letto
A letto: regolare la testata in modo che il busto abbia un’inclinazione di 60°- 80° (è possibile utilizzare cuscini per ottenere un posizionamento migliore). Gli arti superiori, se possibile, dovrebbero appoggiare comodamente sul tavolino posto trasversalmente al letto e davanti alla persona. Sedersi allo stesso livello della persona che mangia o trovarsi un poco più in basso dei suoi occhi. In generale fare in modo che il paziente possa piegare in avanti il capo, abbassando il mento (vedi Fig. 6).

- Postura corretta del capo
Da ricordare che le posture del capo devono essere prima esaminate, testate e suggerite dal logopedista, che stabilisce quella corretta ed utile per ogni singolo paziente, tenuto conto della lesione, disfunzione ed alterazione specifica.
- Postura con capo flesso: prevede che il processo deglutitorio del paziente disfagico avvenga flettendo il capo in avanti così da restringere l’accesso alle vie aeree, evitando che il cibo finisca nei polmoni, provocando reazioni infiammatorie (vedi Fig. 7).

- Postura con capo ruotato: per questa tecnica posturale si richiede una rotazione del capo verso destra o verso sinistra, facendo attenzione che il mento del soggetto disfagico sia parallelo alla spalla. In questo modo, deviando il percorso del cibo, si evita che finisca in trachea (vedi Fig. 8).

- Postura con capo flesso lateralmente: prevede di portare l’orecchio verso la spalla corrispondente per consentire al cibo di fluire dallo stesso lato della flessione (vedi Fig. 9).

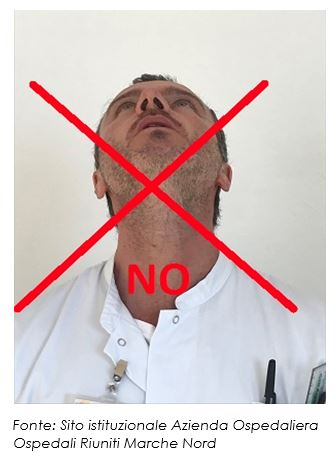
- Evitare l’estensione del capo per rischio di aspirazione (vedi Fig. 10).
Il momento del pasto
Come alimentare il soggetto disfagico
- Posizionarsi più in basso del paziente
- Rispettare i tempi della deglutizione
- Posizionare il boccone a circa metà della lingua, agendo con eventuale leggera pressione del cucchiaio sulla lingua
- Non riempire troppo la bocca ed evitare i cucchiaini colmi (dare cibo adeguato alle capacità…)
- Essere costantemente presente e supervisionare il paziente
- Continuare a mantenere il paziente in posizione seduta da 20 a 60 minuti dopo il pasto per evitare il reflusso del cibo
- In caso di faticabilità, o di episodi ripetuti di tosse, valutazione di eventuale interruzione del pasto.
(Hebert et al., 2016; The Speech Pathology Association of Australia, 2012)
Cosa deve fare il paziente durante il pasto
- Schiarire la gola
- Tossire
- Rimuovere residui di cibo con la lingua, se presenti
- Eseguire ad intervalli atti deglutitori a secco (senza cibo), per rimuovere eventuali residui all’interno del cavo orale.
Cosa NON deve fare il paziente durante il pasto
- Non parlare
- Non guardare la televisione
- Non distarsi in alcun modo
- Non ridere.
Cosa valutare per la scelta del cibo?
- Capacità di deglutizione del paziente
- Adeguato apporto calorico ed idrico in rapporto alle condizioni globali del paziente
- Preferenze del paziente.
Le modifiche dietetiche sono di fondamentale importanza per evitare le complicanze ed assicurare un adeguato apporto nutrizionale.

Si raccomanda:
- Consistenza: la consistenza migliore è quella semisolida (gelati, creme, passati, omogeneizzati di frutta, yogurt senza pezzi, polenta, purè, omogeneizzati di carne, ricotta, formaggi cremosi, budino…)
- Scivolosità: alimenti scivolosi: per aumentare la “scivolosità” aggiungere diluenti come olio, sughi, panna, maionese…
- Coesione: la coesione è favorita dalla presenza della saliva. Gli alimenti con la giusta coesione non si sbriciolano in bocca, ad esempio stracchino, purè…
- Omogeneità: i cibi devono essere amalgamati ed omogenei ovvero non contenere pezzi, pertanto è opportuno l’uso del Frullatore, Omogeneizzatore, aggiungendo, se necessari, Diluenti e/o Lubrificanti.
In presenza di Disfagia in atto, persistente è raccomandato di evitare le consistenze miste:
- Pastina in brodo
- Minestrone con verdure a pezzi
- Frutta e verdura filamentosa (arance, fagiolini, spinaci, melone…)
- Legumi e riso
- Caramelle
- Fette biscottate/panettone
- Carne a pezzi, polpettone/ frittate con pezzi ed affettati
Inoltre, fare attenzione a:
- Liquidi, in quanto tutte le bevande come acqua, tè, bibite, ecc. sono molto scivolosi e poco gestibili
- Solidi, come gnocchi, pastasciutta, carne, pesce, verdure crude e cotte, formaggi, frutta, pane ecc. perché richiedono un’efficiente, accurata, attenta e prolungata preparazione e masticazione
- Cibi secchi e stopposi (es. carni).
I Cibi consigliati, sono quelli che hanno una consistenza omogenea, come:
- Creme e purè
- Passato di verdura
- Mousse di frutta
- Pesce al vapore frullato
- Purea di zucchine
- Liquidi densi con “consistenza sciroppo”, succo di frutta al gusto albicocca o pera … invece di liquidi veri e propri come acqua, tè, bibite, caffè, e brodo…
Altresì di fronte a Disfagia in graduale risoluzione risulta indicato l’impiego della dieta progressiva la quale prevede 4 livelli:
- Dieta omogeneizzata
- Dieta semisolida
- Dieta solida morbida
- Dieta regolare (Spread, 2016)
Altre caratteristiche del cibo da garantire sono il sapore e colore per stimolare appetibilità, la temperatura dei cibi, che deve essere ben freddi o ben caldi (percepiti meglio perché diversi dalla temperatura corporea); il bolo deve essere di modeste dimensioni, perchè viene deglutito con più facilità.
Accorgimenti nelle modalità di assunzione dei cibi
- Assumere acqua gelificata o liquidi con addensante, meglio se freddi
- Utilizzare bicchiere e cucchiaio
- Non usare cannuccia, schizzettone e bottiglia.

Come vanno assunte le medicine
Il paziente disfagico spesso trova difficoltà nell’assunzione di farmaci necessari per la cura di patologie concomitanti.
I farmaci possono avere diversa forma:
- Le compresse ed i confetti non devono essere deglutiti interi, ma, quando possibile, vanno tritati e mescolati a seconda delle preferenze con: un cucchiaio di Acquagel, oppure con acqua con addensante e/o yogurt.
Da ricordare che non tutti i farmaci possono essere manipolati/tritati perché potrebbero perdere efficacia. E’ importante, prima di manipolare il farmaco, chiedere parere al medico che lo ha prescritto.
- Le compresse effervescenti e le polveri solubili (bustine) possono essere, disciolte in acqua, aggiungendo se occorre l’addensante.
Le figure sanitarie di riferimento
Le figure professionali che si occupano della valutazione e della gestione della disfagia sono diverse e lavorano in team: logopedista, medico di base, medico specialista (in particolare foniatra, fisiatra, otorino…), nutrizionista e/o dietista.
In particolare il logopedista, che interviene generalmente su segnalazione del Medico o dopo screening di primo livello effettuato da personale infermieristico, è chiamato tramite la valutazione clinico-funzionale (anamnesi generale e specifica, osservazione, esame morfologico e funzionale delle strutture oro-faringo-laringee ed eventuale impiego di scale specifiche per la disfagia) ad identificare la funzione compromessa, eventualmente segnalando il bisogno al Medico specialista di accertamenti strumentali (fibrolaringoscopia e videofluoroscopia) (Spread, 2016). A tale figura spetta inoltre specificamente il compito di rieducare la funzione deglutitoria portando il paziente ad un’alimentazione orale stabile, funzionale e sicura secondo quelle che sono le sue potenzialità residue. Il piano di trattamento del logopedista si estende anche all’attività di counselling con i caregiver relativa a consigli circa l’uso di manovre e posture, modifiche di consistenza e temperatura di cibi… (Hebert et al., 2016).
Conclusione
In conclusione dunque il focus educativo riguarda il Riconoscimento della disfagia mediante segni e sintomi; la Modifica della consistenza del cibo; l’Ottenimento della postura ideale per l’assunzione del pasto; la Gestione dei fattori comportamentali ed ambientali; l’Erogazione delle cure orali; la Gestione del soffocamento.
Tale modalità educativa, in linea con l’esperienza internazionale, si basa su percorsi standard e contenuti terapeutico-assistenziali essenziali rispetto a bisogni prevalenti del caregiver e della persona assistita. Gli stessi sono così chiamati a partecipare ad un progetto di apprendimento permanente per migliorare i comportamenti di salute e garantire la migliore tutela e sicurezza possibile, compatibilmente al loro ruolo professionale ed al setting di cura. Questa tipologia di intervento educativo, non è da intendere come sostitutiva, ma solo integrativa alla tradizionale interazione tra professionista sanitario e paziente/caregiver.
Tutte le figure riportate nell’articolo sono tratte dal sito istituzionale Azienda Ospedaliera Ospedali Riuniti Marche Nord
Bibliografia
Cohen DL., Roffe C., Beavan J., Blackett B., Fairfield CA., Hamdy S., Havard D., McFarlane M., McLauglin C., Randall M., Robson K., Scutt P., Smith C., Smithard D., Sprigg N., Warusevitane A., Watkins C., Woodhouse L., Bath PM., (2016), Post-stroke dysphagia: A review and design considerations for future trials, in International Journal of Stroke, Jun;11(4):399-411.
Gallegos C., Brito-de la Fuente E., Clavè P., Costa A., Assegehegn G., (2017), Nutritional aspects of dysfagia management, in Advances in food and nutrition research, 81:271-318.
Hebert D., Lindsay MP., McIntyre A., Kirton A., Rumney PG., Bagg S., Bayley M., Dowlatshahi D., Dukelow S., Garnhum M., Glasser E., Halabi ML., Kang E., MacKay-Lyons M., Martino R., Rochette A., Rowe S., Salbach N., Semenko B., Stack B., Swinton L., Weber V., Mayer M., Verrilli S., DeVeber G., Andersen J., Barlow K., Cassidy C., Dilenge ME., Fehlings D., Hung R., Iruthayarajah J., Lenz L., Majnemer A., Purtzki J., Rafay M., Sonnenberg LK., Townley A., Janzen S., Foley N., Teasell R., (2016), Canadian stroke best practice recommendations: Stroke rehabilitation practice guidelines, update 2015, in International Journal of Stroke, Jun;11(4):459-84.
Lancaster J, (2015), Dysphagia: its nature, assessment and management, in British Journal og Community Nursing, Jun-Jul 2015; Suppl Nutrition: S28-32.
Spadola Bisetti M., Mastronuzzi T,, (2018), Il problema disfagia nelle cure primarie. Seconda parte. La disfagia orofaringea: approccio diagnostico, in Rivista Società Italiana di Medicina Generale, n.3, Vol.25.
SPREAD, (2016), Ictus cerebrale: linee guida italiane di prevenzione e trattamento. VIII edizione – Raccomandazioni e Sintesi.












