
L’invecchiamento della popolazione è un fenomeno che sta caratterizzando il quadro demografico di numerose società, in particolare di quelle occidentali e del Giappone. L’aumento dell’aspettativa di vita, il miglioramento delle condizioni economiche, il progresso tecnologico e medico hanno modificato la struttura anagrafica delle società. Questa nuova condizione demografica costringe gli Stati a ripensare alle garanzie offerte dal sistema di welfare. Oltre alle forme di assistenza economica già in essere, è necessario rivedere il quadro degli interventi sociali: assistenza domiciliare e servizi di socializzazione devono essere integrati con altre nuove tipologie di servizio, rivolti a fasce di cittadini, che sono particolarmente vulnerabili.
I numeri dell’invecchiamento
Secondo Eurostat, nel 2080, la popolazione europea dei 28 stati membri si attesterà poco sotto i 520 milioni di persone e sarà composta quasi al 30% da persone di età superiore ai 65 anni1(circa 10 punti percentuali in più della situazione attuale). Il problema dell’invecchiamento riguarda anche e soprattutto l’Italia (il Paese più vecchio dell’Unione Europea con un tasso percentuale di over 65 che supera il 22% rispetto alla popolazione complessiva), dove gli ultraottantenni sono quasi 7 su 100 (6,8%), conseguenza del fatto che l’aspettativa di vita media per il nostro Paese raggiunge quasi gli 82 anni (la più alta in Europa).
In Italia il tasso di incidenza della popolazione anziana sulla popolazione in età lavorativa tocca quota 34,8%, permettendoci di raggiungere il primato del Paese con la più alta età mediana dell’intero continente europeo (46,3 vs 43,1). In particolare, (dati ISTAT 2019) su una popolazione complessiva che raggiunge 60.370.283 persone, di cui l’8,7% è il tasso di stranieri (censiti), nell’ultimo anno si sono registrate meno di 500 mila nascite, il dato più basso dall’Unità d’Italia. Di conseguenza, l’aumento della popolazione anziana, l’allungamento dell’aspettativa di vita e la riduzione del numero di nascite ci fotografano come un Paese in via di “pensionamento”.
Questi dati allarmano non poco in relazione alla sostenibilità delle garanzie di protezione sociale2.e ai benefici sociali derivanti dal contratto di cittadinanza3. Nonostante le numerose differenze che caratterizzano le differenti aree del nostro Paese, l’invecchiamento, purtroppo, è uno dei pochi elementi che accomuna i territori, frammentati da livelli di servizi, di risorse, di innovazione, significativamente diseguali tra loro.
Come si vede dalla tabella seguente (Tab. 1), soltanto in Campania, non si raggiunge la quota di 1 over 65 su 5 (18,8%), per il resto la struttura sociale delle regioni è molto simile:
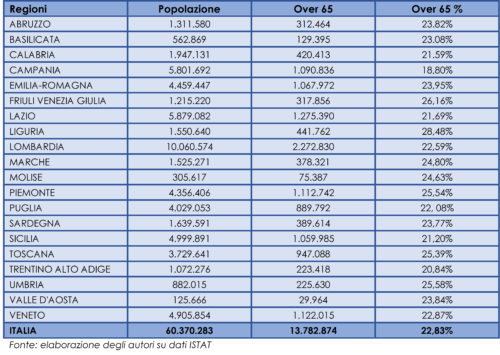
Nella lettura del quadro demografico del nostro Paese, non va dimenticato che le regioni del Sud stanno subendo un’impoverimento generazionale (desertificazione) dovuto al fatto che negli ultimi anni sono andati via dal Mezzogiorno oltre 2 milioni di persone, di cui il 90% tra i 19 e i 35 anni, con un trend in aumento (Svimez, 2019).
Le risposte del welfare per il sostegno alla popolazione anziana: quadro generale e spese nazionali
Il panorama demografico italiano richiede quindi una significativa attenzione sui servizi e gli interventi sociali allo scopo di garantire un reale sostegno al godimento di una vita buona da parte della popolazione anziana. Sul piano nazionale, la spesa italiana per le politiche sociali nel 2017 è stata pari al 29,1% del Pil contro il 27,9% della media Ue, ma se si escludono le spese derivanti dal sistema pensionistico e da quello sanitario, secondo Istat, il nostro paese si colloca invece tra quelli con i livelli più bassi di spesa per servizi sociali, con un ammontare di risorse pari a 7 miliardi e 234 milioni di €.
Ad oggi, gli interventi di assistenza preminenti nell’ambito dei servizi rivolti alla popolazione sono orientati principalmente nel rispondere a due aree di bisogno: gli interventi finalizzati alla non autosufficienza e quelli orientati alla socializzazione degli anziani autosufficienti (quali ad esempio i centri polivalenti per anziani, le attività legate ai soggiorni climatici). I servizi più significativi ed onerosi per il sistema di welfare riguardano principalmente l’area della non autosufficienza quali a) l’indennità di accompagnamento e b) gli interventi finalizzati ad assicurare forme di cura residenziale e/o domiciliare. Su questa seconda tipologia si registra una forte difformità tra i diversi territori, in ragione di una molteplicità di fattori concomitanti, tra i quali particolare rilevanza assumono la territorializzazione del welfare (legge di riforma costituzionale del 2001), la mancata definizione dei fabbisogni sociali a livello nazionale e le forti sperequazioni in termini di risorse tra le varie regioni italiane e i differenti ambiti territoriali.
La differenziazione territoriale si rende evidente sul numero e sulla qualità dei servizi di carattere residenziale, ma esplode con maggiore forza nell’ambito dei servizi di carattere domiciliare. Proprio nell’ambito delle cure domiciliari e di sostegno al lavoro di cura della famiglia nei confronti dell’anziano emerge una forte differenziazione tra i livelli e l’offerta dei servizi sociali dei vari territori italiani. Questi interventi di “welfare leggero” rappresentano un un nodo sempre più complesso, in quanto, nel sistema di welfare italiano, la cura di un anziano grava direttamente sulla famiglia, non solo in termini di risorse economiche, ma anche in relazione all’incidenza dei carichi di cura sia sui propri stili di vita che sulle risorse di tempo (problema del Long-Term Care).
La fragilità degli anziani: una categoria di lettura
Il fenomeno dell’invecchiamento, oltre al dato quantitativo in crescita sul totale della popolazione, ha portato a riflettere4sui differenti attributi che connotano qualitativamente tale processo e transizione. La vita anziana non appare infatti come un dato in sè omogeneo, ma al contrario si struttura per diversi livelli di indipendenza e dipendenza dei soggetti rispetto alle reti sia primarie familiari, sia secondarie di assistenza e cura.
La concettualizzazione della fragilità si presenta nella letteratura sociologica, come un tentativo di definire tale eterogeneità di condizioni. Dapprima, la fragilità compare in letteratura assumendo un significato spiccatamente bio-medico o clinico, per poi acquisire, nell’ultimo decennio, connotazioni oltre che mediche anche bio-psico-sociali. A partire dalle opere di Gobbens et al. (2010) e Van Campen (2011) si preferisce definire la fragilità come una condizione di vulnerabilità a livello bio-psico-sociale. Essere fragili significa quindi essere maggiormente a rischio di incorrere in una perdita funzionale e/o di autonomia. L’analisi di Van Campen, evidenzia alcuni aspetti peculiari della fragilità sociale, definita come “un deficit nelle relazioni sociali” (mancanza di un partner fidato o confidente, mancanza di sostegno, scarsa partecipazione alle relazioni – familiari, di vicinato associative) che potrebbe portare all’isolamento della persona.
Per sottolineare come non sia un concetto puramente clinico, è possibile definire la fragilità come una condizione posta in un continuum tra l’autonomia e la dipendenza, che implica l’essere a rischio di perdita (o di aver perso) di risorse importanti per soddisfare i bisogni sociali di base durante tutto il corso della vita. Si può quindi parlare di fragilità non solo nelle situazioni in cui il soggetto non è in grado di soddisfare i propri bisogni sociali, ma anche quando non svolge attività sociali e/o quando non è in grado di essere autonomo.
La definizione della condizione di fragilità e vulnerabilità dell’anziano consente di articolare in modo più completo la costituzione di una società a misura di anziano, prevenendo interventi più invasivi sia nell’ambito del benessere del soggetto che nel bilancio dei costi. Si rileva infatti che il focus sulla fragilità consente da un lato, di estendere qualitativamente la nozione di benessere dell’anziano, non più riducibile alla sola componente biomedica o clinica, dall’altro, un’azione – pubblica, privata e del terzo settore – in grado di prevenire, in molti casi, o ritardare i costi estremamente onerosi (sia in termini economici che sociali) di sostegno e cura delle non autosufficienze. È vero, infatti, che la fragilità, arricchendo la semantica del benessere individuale dell’anziano, costituisce un indicatore di intervento per servizi capaci di svolgere una funzione preventiva rispetto alle diverse forme di degenerazione (Cavazza, Malvi, 2014).

Se gli studi sulla fragilità contribuiscono a definire ulteriori livelli di condizioni e conseguentemente di azioni efficaci nei confroni della popolazione anziana, la vulnerabilità ha assunto negli ultimi anni un’attenzione ancora maggiore, quale indicatore di pre-fragilità e possibile limen rispetto a condizioni più rischiose. Tra gli studi che hanno approfondito il tema della vulnerabilità, con una particolare attenzione verso le reti sociali, si ricorda il lavoro di Peek (et. al, 2012), che ha indagato l’impatto dei fattori di stress sull’aumento della vulnerabilità e l’effetto del supporto sociale come strategia per fronteggiare la fragilità. Dall’analisi emerge che i fattori di stress legati a problemi di salute e difficoltà economiche determinano un aumento della fragilità nel tempo, mentre gli eventi non sanitari non sono significativamente correlati con un aumento della fragilità nel tempo. L’aumento del sostegno sociale si associa longitudinalmente a un minor aumento della fragilità per chi è già moderatamente fragile, mentre per chi si trova già in condizioni di forte fragilità il contributo del sostegno sociale appare poco significativo.
Covid: vecchi bisogni e nuove risposte
L’effetto pandemico ha posto ancor più in risalto alcuni limiti presenti nel nostro sistema dei servizi ed interventi sociali agli anziani. Al di là delle difficoltà strutturali legate alla scarsità di risorse impegnate in termini di assistenza, alle difficoltà di numerose realtà territoriali nel garantire livelli di sevizio adeguati ed efficienti, alcune delle criticità riguardano i modelli di concezione dei bisogni della popolazione anziana.
Il sistema di welfare presenta un modello di lettura dei bisogni fortemente ancorato alle macro-categorie (gli anziani, i minori, le dipendenze ecc): da un lato, tali categorie stanno mutando in maniera significativa (ad esempio sta venendo meno la tradizionale corrispondenza tra condizione di pensionato e condizione di anziano); dall’altro, all’interno delle medesime categorie, stanno emergendo numerose differenziazioni che richiedono quindi una maggiore capacità del sistema di leggere i continui mutamenti legati ai bisogni delle differenti nuove categorie che vanno profilandosi e di organizzare nuove risposte. In assenza di queste ultime, in termini di servizi ed interventi, si vede crescere anche la rinuncia degli individui alla richiesta di prestazioni (fenomeno del non take up of social benefits) favorendo così una “doppia” esclusione sociale.
Uno degli esempi di questa difficoltà del sistema di leggere i bisogni emergenti riguarda proprio la vita anziana. Le politiche e gli interventi per gli anziani sono orientati per la maggior parte a rispondere a categorie di bisogno standardizzate: la non autosufficienza (permanente o temporanea) e la piena autonomia. Per la seconda, gli interventi sono finalizzati alla socializzazione; per la prima, alle residenza di cura e/o agli interventi domiciliari, laddove il ricovero in struttura non è previsto oppure non richiesto.
La diffusione del Covid ha fatto crollare alcune delle certezze: in parte perché le strutture per anziani sono state sottoposte a livelli di rischio significativamente elevati, ma anche perché sono emersi nuovi bisogni sociali della vita anziana (ad esempio la necessità di socializzazione in condizioni di isolamento sociale, anche a fronte delle ricadute psicologiche legate alle norme di distanziamento, i bisogni legati alla mobilità indipendente), che escono dalla classica distinzione legata al concetto di autosufficienza. E’ certo che prima dell’emergenza alcuni bisogni “leggeri” erano soddisfatti dalla rete familiare e/o amicale. La lontananza dai figli, che durante la pandemia è stata una “lontananza obbligata” spesso ha rappresentato motivo di affaticamento della vita anziana, al pari, ad esempio, di alcune situazioni legate a condizioni di malattia che limitano l’autonomia dei soggetti. Questi nuovi bisogni sono correlati, non solo alle condizioni di salute dell’anziano, quanto anche alla sua rete sociale e relazionale, che durante la pandemia si è forzosamente rarefatta.
Esiste quindi una condizione dell’anziano che è quella fragile, intermedia tra l’autosufficienza piena e la non autosufficienza, che quest’anno si è particolarmente evidenziata. Si tratta di una zona grigia non predeterminabile a priori o attraverso un’analisi di natura medica e le cui caratteristiche differiscono in maniera significativa da soggetto a soggetto. Proprio questa diversa fragilità individuale richiede un sistema di osservazione dei bisogni maggiormente orientato al cambiamento graduale e più capace di rispondere al singolo problema più che ad una certa categoria sociale. Lo abbiamo ben compreso durante il lockdown: in un momento storico in cui l’isolamento sociale e il distanziamento hanno rappresentato buone norme di comportamento finalizzate alla riduzione del contagio, la solitudine delle persone anziane può aver rappresentato un rischio significativo da non sottovalutare.
Tale condizione va tenuta di conto soprattutto oggi che le norme che definiscono il distanziamento e la ridotta mobilità sono nuovamente diffuse, seppur a gradi diversi, sull’intero territorio italiano. C’è da chiedersi infatti cosa succede ad un anziano solo in caso di bisogno non sanitario? Se non sono presenti i figli, chi può sostenere le normali pratiche quotidiane, quali l’approvvigionamento alimentare, il pagamento delle bollette, la corretta vigilanza sulla manutenzione della casa, l’acquisto dei farmaci e il suo corretto/regolare utilizzo?
In tal senso, occorre immaginare che, oltre ad interventi più o meno strutturati, è necessario costruire interventi di prossimità che, da un lato, permettano all’anziano di non cadere in un vortice di abbandono e di scoraggiamento, e dall’altro sostengano realmente il carico di cura dei figli, altrimenti assoggettati al rischio di schiacciamento tra la cura dei figli e quella dei genitori (effetto sandwich)5. Si tratta di interventi leggeri, flessibili, a volte saltuari e di breve durata, erogati dal privato sociale e dal volontariato, molto spesso complementari ed integrativi a quelli organizzati dalla rete “standard” dei servizi.
Ad esempio in alcuni comuni d’Italia è stata attivata, tramite le organizzazioni di terzo settore presenti su specifici territori, il servizio di consegna dei farmaci e/o degli alimenti a domicilio: tali servizi, ampiamente presenti in alcune aree metropolitane erano quasi (o del tutto) assenti nei contesti periferici o nei piccoli Comuni (soprattutto del Mezzogiorno). Il potenziamento di reti “sociali di prossimità” ha permesso non solo di affrontare questa specifica situazione legata al contenimento della diffusione del Covid-19 (evitando che siano gli anziani a dover provvedere autonomamente a farmaci ed alimenti), ma ha anche consentito di rappresentare una cerniera tra le persone e i servizi sociali. In tal modo eventuali situazioni di particolare difficoltà possono essere preventivamente conosciute e monitorate soprattutto con riferimento agli anziani soli e/o con i figli “distanti”.
Si registrano quindi eventi di categoria (quali la vedovanza, il cambio di città dei figli, la riduzione delle proprie risorse economiche, il cambio di residenza) ed eventi che interessano tutti, quali la pandemia, che sommati ad uno o più dei precedenti, gravano significativamente sulla vita degli anziani e rappresentano motivo forte di fragilità.
Interventi mirati al sostegno della vita di queste persone, permettono di ridurre il numero di coloro che possono scivolare verso una condizione di bisogno più significativa e quindi richiedere poi interventi maggiormente strutturati. Non si tratta soltanto di una riduzione del rischio legato ai costi, quanto piuttosto di introdurre interventi locali che possano garantire il più possibile un’autonomia piena dell’anziano, anche a partire dal mantenimento di vita nel proprio domicilio abituale.
In particolare, nelle aree in cui il numero dei servizi, il loro livello qualitativo e di efficacia, incontrano numerose difficoltà, le situazioni meno standardizzate, come la fragilità degli anziani, rappresentano nuovi problemi sociali di ampia portata, talvolta difficilmente compresi dai sistemi di osservazione del welfare locale. Dall’attenzione scientifica verso le diverse condizioni che caratterizzano la condizione anziana, alle possibilità di azione che tale riconoscimento assume a livello locale e di servizi, risulta evidente la necessità di mettere a sistema una rimodulazione dei bisogni. I bisogni si presentano infatti come dati non solo binari (dall’autonomia alla dipendenza) ma dialettici (autonomia – vulnerabilità/fragilità – dipendenza); tale riconfigurazione e rilettura dei bisogni della popolazione anziana consente di garantire un maggiore livello di benessere agli anziani stessi (nonché per le reti familiari), senza appesantire inutilmente i servizi di cura e di assistenza dedicati a situazioni di maggiore gravità e rischio.
Conclusioni
Un cambio di passo nell’osservazione delle varie condizioni della vita anziana, può permettere di costruire interventi di welfare che abbiano la caratteristica dell’elasticità e dell’immediatezza – soprattutto in risposta a necessità fino ad oggi nascoste – da affiancare a quelli tradizionali: si tratta cioè di costruire interventi complementari al welfare tradizionale, in grado contribuire a garantire il godimento di una vita buona a tutte le età.
Note
- Il problema della riformulazione e sostenibilità dei welfare sarà ancora più decisivo: gran parte degli interrogativi oggi vertono proprio sulla capacità di resistenza del welfare, comune strumento di protezione sociale.
- Tematica sulla quale si continua ad intervenire ciclicamente, a partire dalla riforma Dini (dall’abbandono del sistema retributivo) sino agli ultimi mutamenti avvenuti con la Legge Fornero, in parte poi modificata con l’adozione della nota quota 100.
- In questo senso plurali e differenti sono i vari modelli proposti, che seppur nelle differenze sostanziali, muovono dall’idea che sarà impossibile garantire, allo stato attuale delle cose, servizi di welfare di qualità (si vedano ad esempio i lavori sul modello del social investment, quello di Cottam (Cottam 2011), sul relational welfare, nonché l’ultimo lavoro di Pavesi e Cesareo sul welfare responsabile).
- Sul concetto di fragilità degli anziani è in essere un progetto di ricerca dal titolo “REDESIGN – FRAIL ELDERLY, INTERGENERATIONAL SOLIDARITY AND AGEING FRIENDLY COMMUNITIES, finanziato da Fondazione Cariplo e coordinato dall’Università Cattolica del Sacro Cuore di Milano, in collaborazione con l’Università degli studi di Verona e l’Università degli studi del Molise.
- Sulla vita dei figli gravano in questo momenti due condizioni: la cura dei genitori (con la premura di ridurne i rischi da contagio) e una nuova forma di cura, legata ai figli che sono “perennemente a casa” in ragione della nuova forma di didattica, quella a distanza.
Bibliografia
Cavazza G., Malvi C., a cura di, (2014), La fragilità degli anziani. Strategie, progetti, strumenti per invecchiare bene, Maggioli Editore.
Cesareo V., Pavesi N., a cura di, (2019), Il welfare responsabile alla prova, Una proposta per la società italiana, Vita e Pensiero.
Cottam H. (2011), Relational welfare, in Soundings, 48, 134-144.
Gobbens R.J.J., Van Assen M.A.L.M., Luijkx K.G, Wijnen-Sponselee M.T., Schols J.M. (2010), Determinants of frailty, in JAMDA, Vol. 11, Issue 5, 356-364, June.
Peek M.K., Howrey B.T., Ternent R.S., Ray L.A., Ottenbacher K.J., (2012), Social support, stressors, and frailty among older Mexican American adults,in The Journals of Gerontology, Series B: Psychological Sciences and Social Sciences, Vol. 67 (6), 755-764, Nov.
Svimez, (2019), Rapporto Svimez 2019. L’economia e la società nel mezzogiorno, Il Mulino.
Van Campen C., (2011), Frail older persons in the Netherlands, The Hague, The Netherlands Institute for Social Research.
WHO, (2015), World report on ageing and health.












