
Nel soggetto anziano, specialmente se fragile e complesso, le patologie acute si manifestano spesso con una sintomatologia atipica, che sfugge ai canoni della semeiotica tradizionale. Tra i sintomi atipici il delirium è certamente uno dei più frequenti e deve essere considerato una sorta di “sesto segno vitale”, alla stessa stregua, in termini di importanza, della pressione arteriosa, della frequenza cardiaca, della saturazione periferica di ossigeno e della temperatura corporea (Bellelli e Trabucchi, 2008).
Il delirium
Il delirium è un disturbo neuropsichiatrico caratterizzato dall’alterazione acuta e fluttuante di molteplici funzioni cognitive (principalmente l’attenzione e le funzioni esecutive), scatenato dall’insorgenza di un problema clinico acuto o cronico riacutizzato; esso è da considerarsi invariabilmente come espressione di una sofferenza metabolica cerebrale (APA, 2013).
Clinicamente il delirium può presentarsi in tre varianti (Marcantonio, 2017):
- forma ipercinetica o iperattiva, caratterizzata da agitazione psicomotoria, aumentata sensibilità agli stimoli esterni, stato di iperallerta, in cui coesistono spesso illusioni e allucinazioni;
- forma ipocinetica o ipoattiva, caratterizzata da rallentamento ideo-motorio, tendenza all’assopimento, ridotta risposta agli stimoli esterni, apatia;
- forma mista, caratterizzata da alternanza di fasi di tipo ipercinetico ad altre di tipo ipocinetico.
Il delirium ha una genesi multifattoriale ed è il risultato di un’interazione fra fattori predisponenti e precipitanti. Tra i fattori predisponenti possiamo annoverare la disabilità, il deterioramento cognitivo/demenza, l’elevata comorbilità, un inadeguato stato nutrizionale e la presenza di deficit sensoriali (principalmente ipovisus ed ipoacusia) (Marcantonio, 2017).
Fattori precipitanti sono le alterazioni del metabolismo glucidico e della funzione renale, la disidratazione, le alterazioni degli elettroliti, la ritenzione urinaria acuta, la coprostasi, il cateterismo vescicale e l’utilizzo di mezzi di contenzione fisica. Inoltre fattori scatenanti particolarmente rilevanti sono gli interventi chirurgici (specialmente chirurgia maggiore) e i traumi (Marcantonio, 2017). Anche i farmaci, in particolare quelli con attività psicotropa, possono essere causa di delirium. Il meccanismo è duplice: alcuni farmaci hanno un elevato carico colinergico che predispone di per sé ad un maggior rischio di delirium (ad esempio i neurolettici tipici ed atipici). Altri farmaci, seppur dotati di basso carico colinergico (ad esempio furosemide), possono sommarsi ad altri farmaci con basso carico colinergico e scatenare comunque delirium. Si consideri inoltre che la farmacocinetica e la farmacodinamica nell’anziano sono spesso alterate per la presenza di patologie concomitanti, favorendo in questo modo la persistenza nel sangue del principio attivo e la comparsa di effetti indesiderati anche per dosi basse (Marcantonio, 2017).
Secondo il modello teorizzato da Inouye et al. (2014) in un individuo fragile, quale sovente è un paziente anziano ricoverato in ospedale, è sufficiente un fattore scatenante di lieve entità (come un’infezione delle vie urinarie) per scatenare il delirium. Al contrario in un anziano “fit” (non fragile o robusto) è invece necessario il concorrere di molteplici e più gravi fattori scatenanti. Tale “modello interattivo” richiede al clinico di sviluppare competenze nell’assessment multidimensionale geriatrico finalizzate a cogliere il grado di “fragilità” e dunque di “resilienza biologica” del soggetto, per definire quindi il rischio di delirium nel soggetto considerato.
Gli sforzi atti a prevenire l’insorgenza del delirium devono essere volti a intervenire sui fattori precipitanti, ove possibile. La prevenzione mediante un approccio non farmacologico multifattoriale si è dimostrata la strategia più efficace anche in considerazione dell’eziologia multifattoriale del delirium (Marcantonio, 2017).
La diagnosi
Il gold standard per la diagnosi fa riferimento ai criteri del Diagnostic and Statistical Manual dell’American Psychiatric Association (DSM), 5a edizione (Bellelli e Trabucchi, 2008), secondo cui il delirium è definito dalla coesistenza di 5 criteri quali il disturbo dell’attenzione (con ridotta capacità di fissare, mantenere e spostare l’attenzione) e dello stato di consapevolezza di sé nell’ambiente, l’insorgenza acuta o subacuta (vi deve essere un cambiamento rispetto alle condizioni di base) e decorso fluttuante, la coesistenza di altri deficit cognitivi (disorientamento temporo-spaziale, disturbi del linguaggio, della memoria o della percezione), l’assenza di severa compromissione del livello di coscienza (ad esempio il coma), l’evidenza di patologia acuta in atto, intossicazione da farmaci, sindrome da astinenza, esposizione a tossine o multi-eziologia. Tali criteri, tuttavia, non sono di facile e rapida applicazione clinica. Sono stati pertanto validati strumenti di screening, tra cui il 4AT che ha dimostrato ottime performances diagnostiche nei reparti medici e in riabilitazione (Bellelli et al., 2014).
Il delirium si associa a molteplici outcomes avversi (Marcantonio, 2017), tra cui un incremento del rischio di complicanze mediche e chirurgiche, di disabilità e deficit cognitivo nel medio e lungo termine e di decesso nel breve-medio termine. In particolare è stato osservato che maggiore è la durata del delirium, maggiore è il rischio di mortalità a 6 mesi, suggerendo indirettamente che il delirium debba essere considerata un’urgenza medica. Il delirium è inoltre associato ad un aumento dello stress del paziente, del personale sanitario e dei caregivers, spesso impreparati ad affrontare la complessa sintomatologia del paziente affetto da delirium ed angosciati di fronte al proprio caro che manifesta uno stato confusionale acuto (Morandi et al., 2015). Nel computo del peso del delirium sui sistemi sanitari vanno anche considerati i costi correlati all’aumento della durata della degenza ospedaliera, al maggior rischio di re-ricovero e di visite mediche ed ai costi dell’istituzionalizzazione a titolo definitivo in strutture di lungodegenza.
Nonostante il peso in termini di prognosi quoad vitam et valetudinem e la disponibilità di strumenti di screening rapidi ed efficaci, tale condizione clinica è tuttavia frequentemente sottodiagnosticata o diagnosticata tardivamente. Il mancato riconoscimento della presenza di delirium riguarda soprattutto la variante ipocinetica, che non attira l’attenzione dello staff sebbene sia la variante più frequente e sia associata a una prognosi peggiore (Inouye, Westendorp, Saczynski, 2014). La difficoltà diagnostica è legata anche al fatto che la sintomatologia del delirium è fluttuante, cosicché il soggetto affetto da delirium può alternare fasi di relativa lucidità a fasi di confusione marcata.
L’esperienza del “Delirium Day”
Gli studi effettuati nei paesi europei e negli USA hanno dimostrato che il delirium è estremamente diffuso: una review pubblicata su Lancet nel 2014 riportava tassi di delirium nei reparti di medicina internista compresi tra il 18% e il 35% e tra il 15% e il 50% in quelli chirurgici, con dati variabili a seconda del tipo di intervento chirurgico (Marcantonio, 2017; Inouye, Westendorp, Saczynski, 2014).
In Italia, fino al 2015, gli studi sulla prevalenza del delirium nella popolazione anziana ospedalizzata in Italia erano pochi, limitati a casistiche di poche centinaia di casi e generalmente monocentrici. Nel 2015, l’Associazione Italiana di Psicogeriatria (AIP), in collaborazione con la Società Italiana di Gerontologia e Geriatria (SIGG), la Società Italiana di Geriatria e Territorio (SIGOT) e la Società Italiana Neurologia delle Demenze (SINDEM), ha promosso l’iniziativa “Delirium Day”, finalizzata a rilevare la prevalenza di delirium in un singolo giorno nei reparti ospedalieri per acuti italiani. Tale iniziativa si è poi ripetuta annualmente con il coinvolgimento via via crescente di ulteriori società scientifiche.

Gli obiettivi del Delirium Day sono:
a) diffondere la cultura del delirium e aumentarne le conoscenze nella popolazione medico-infermieristica;
b) raccogliere dati metodologicamente omogenei su un campione ampio, rappresentativo della realtà italiana, relativi alla prevalenza puntuale del delirium nei diversi setting assistenziali in cui sono ricoverati soggetti anziani.
Lo studio viene condotto in un unico giorno e vengono arruolati i partecipanti dalle 00:00 alle ore 23.59 del giorno indice. Il disegno prevede di esaminare tutti i pazienti ricoverati nei reparti ospedalieri, nelle strutture riabilitative e nelle strutture di lungodegenza che aderiscono al progetto.
Criteri di inclusione sono: età ≥ 65 anni, disponibilità a partecipare allo studio da parte del paziente (o di un suo congiunto/caregiver, qualora il paziente non sia stato in grado di esprimere un consenso informato al momento della valutazione), madrelingua italiana. Sono esclusi i pazienti afasici, in coma, in condizione terminali o giudicati troppo debilitati per sostenere un’intervista da parte del medico (es. codici rossi nel DEA).
Tutti i pazienti eleggibili allo studio sono sottoposti a una valutazione clinica che comprende:
- Screening formale del delirium, mediante il test 4AT (Allegato 1). Si tratta di uno strumento di rapida somministrazione (richiede solitamente meno di due minuti) e di facile esecuzione (può essere somministrata da un medico o da un infermiere non specificamente addestrato). Un punteggio di 0 indica assenza di demenza e delirium, un punteggio compreso tra 1 e 3 suggerisce la presenza di deterioramento cognitivo ma non di delirium, mentre un punteggio >4 è fortemente suggestivo di delirium o delirium sovrapposto a demenza. Per i pazienti in delirium (con 4AT > 4) si procede a ulteriori valutazioni per indagare il sottotipo di delirium tramite la Delirium Motor Subtype Scale (DMSS) (Meagher et al., 2008).
- Valutazione clinica multidimensionale, comprensiva di informazioni sociodemografiche (età, sesso), anamnestiche (presenza di demenza, ipovisus, ipoacusia, indice di Charlson (Charlson et al., 1987), anamnesi farmacologica), stato funzionale, stato nutrizionale.
- Valutazione circa la presenza di presidi medicali (es. sondini nasogastrici o protesi endogastriche, cateteri venosi periferici o centrali, cateteri vescicali, tracheocannula) o presidi di protezione/contenzione (pettorine, polsiere, fasce inguinali e spondine), valutazione laboratoristica, valutazione di parametri vitali
Ulteriori scale di valutazione possono essere presenti a seconda del fenomeno che, di anno in anno, si vuole indagare in modo più specifico. A partire dall’edizione 2016 si effettua inoltre un follow-up a distanza di un mese.
I dati sono stati poi raccolti in un web-based case report form (CRF) in modo completamente anonimizzato per impedire l’identificazione del singolo paziente. Lo studio è approvato dai Comitati Etici del centro promotore e dei centri partecipanti. Nel 2017 il “Delirium Day” è stato condotto anche in Catalogna, su iniziativa della Società catalana di Gerontologia e Geriatria.
I dati del Delirium Day
Complessivamente, sono stati raccolti i dati relativi a oltre 6.000 pazienti e sono state coinvolte oltre 600 strutture fra cui reparti ospedalieri (di tipo medico, chirurgico, pronto soccorso, reparti di terapia intensiva), riabilitazioni, strutture di lungodegenza e hospice distribuiti in modo discretamente omogeneo su tutto il territorio nazionale.
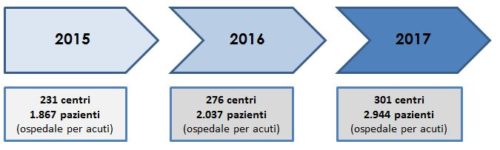
Nei soli reparti ospedalieri, il numero di pazienti arruolati è aumentato negli anni fino a raggiungere nel 2017 una quota di 2.944 partecipanti (figura 1).
Nel 2015, anno del primo “Delirium Day”, la prevalenza media complessiva di delirium è risultata del 22,9 %. La prevalenza si è rivelata maggiore in Neurologia (28,5%) e Geriatria (24,7% vs 21,2% in Medicina Interna), minore in riabilitazione (14%) (figura 2) (Bellelli et al., 2016).

Fonte: modificato da Bellelli et al., 2016
I dati preliminari relativi all’ultima raccolta dati del 2017 confermano stime di questa dimensione, con percentuali più elevate nelle lungodegenze (31,6%) e negli hospice (36,8%).
Nel 2015 si è osservato che i pazienti affetti da delirium erano mediamente i più anziani e la variante ipocinetica era la più frequente forma di delirium (38,5%), seguita dalla forma mista, ipercinetica e non-motoria (Bellelli et al., 2016). L’età, la dipendenza funzionale nelle ADL, la presenza di decadimento cognitivo, la malnutrizione, l’utilizzo di neurolettici e antidepressivi, la presenza di presidi medici (nutrizione enterale, cateteri venosi periferici, catetere vescicale) e di forme di contenzione fisica sono risultati associati al delirium, suggerendo un rapporto di tipo causale tra l’insorgenza della condizione e il management clinico-infermieristico (Bellelli et al., 2016). Il sottotipo motorio più frequente che, come si è detto, è rappresentato dalla variante ipocinetica, è anche meno frequentemente percepito, insieme alla forma mista, come “clinicamente rilevante” dal personale infermieristico (Mossello et al., 2018).
Nel 2016 la prevalenza di delirium è risultata sovrapponibile a quella rilevata nel 2015 (22,04% nei reparti medici e chirurgici ospedalieri, 14,04% nei reparti di riabilitazione e 38,24% negli hospice). Il sottotipo di delirium più frequente è risultato ancora una volta quello ipocinetico (30%). Per la prima volta da quando è stato iniziato il progetto “Delirium Day”, è stato considerato anche l’impatto in termini prognostici, osservando che il delirium e il delirium sovrapposto a demenza sono fattori di rischio di mortalità a 30 giorni, indipendentemente dalla coesistenza di elevata comorbilità, farmaci assunti, stato funzionale pre-ricovero ed altri fattori potenzialmente associati.
Dai dati del Delirium Day 2017 (ancora in fase di analisi) si conferma la prevalenza di delirium e degli altri deficit cognitivi (demenza in primis che raggiunge circa il 50% tra i soggetti con delirium ed è intorno al 20% tra i soggetti senza) e si osserva una percentuale più elevata di ipoacusia e di ipovisus, una maggior prevalenza di disidratazione e di sarcopenia (stimata come diametro medio del polpaccio) tra i pazienti con delirium rispetto ai soggetti senza.
Dall’analisi dei dati emerge che la prevalenza di delirium, sebbene rilevata mediante il 4AT uno strumento di screening agevole, rapido e che non richiede un particolare training, è sovrapponibile a quella riscontrata in studi in cui il delirium è stato valutato con uno o più strumenti accurati ed operatore-dipendente. Ciò supporta l’idea che il 4AT possa essere usato di routine nei reparti ospedalieri.
Conclusioni
Il “Delirium Day”, studio multicentrico di prevalenza puntuale con lo scopo di migliorare la consapevolezza e le conoscenze sul delirium, ha messo in luce l’elevata frequenza del delirium (riguarda in media 1 paziente ogni 5) e che tale condizione è diffusa a tutti gli ambiti sanitari. La variante ipocinetica è la più frequente.
Lo studio dimostra che il delirium è un potente indicatore prognostico di ridotta sopravvivenza a breve termine e il rischio di mancato riconoscimento si lega soprattutto alla presenza del sottotipo ipocinetico (che è in genere sottovalutato perché non richiede intervento medico-infermieristico per la sedazione). Per tali ragioni la ricerca di delirium mediante uno screening risulta di fondamentale importanza.
Infine, alcuni dati raccolti in fase di preparazione dell’ultima edizione del “Delirium Day sembrano dimostrare che, a seguito della partecipazione all’iniziativa, sia aumentata la consapevolezza sull’impatto del delirium tra il personale sanitario con importanti ripercussioni nella pratica clinica per quanto concerne la diagnosi e il trattamento del delirium.
Il coinvolgimento di un numero via via maggiore di centri partecipanti potrebbe portare a mappare il fenomeno delirium all’interno degli ospedali del nostro Paese in modo tale da potenziare prevenzione, diagnosi precoce e trattamento del delirium che devono rappresentare una missione prioritaria del medico.
Bibliografia
American Psychiatric Association – APA (2013), Diagnostic and Statistical Manual of Mental Disorders, 5th ed, DSM-5, American Psychiatric Association.
Bellelli G., Trabucchi M. (2008), Delirium as the sixth vital sign, J Am Med Dir Assoc., 9:279; author reply 279-80.
Bellelli G., Morandi A., Davis D.H., et al. (2014), Validation of the 4AT, a new instrument for rapid delirium screening: a study in 234 hospitalised older people, Age Ageing, 43:496-502.
Bellelli G., Morandi A., Di Santo S.G., et al. (2016), “Delirium Day”: a nationwide point prevalence study of delirium in older hospitalized patients using an easy standardized diagnostic tool, BMC Medicine, 14:106.
Charlson M., Pompei P., Ales K., et al. (1987), A new method of classifying prognostic co-morbidity in longitudinal studies. Development and validation, Journal of Chronic Diseases, 40:373-83.
Inouye S.K., Westendorp R.G., Saczynski J.S. (2014), Delirium in elderly people, Lancet, 383:911-22.
Marcantonio E.R. (2017), Delirium in hospitalized older adults, N Engl J Med., 377:1456-66.
Meagher D.J., Moran M., Raju B., et al. (2008), A new databased motor subtype schema for delirium, J Neuropsychiatry Clin Neurosci, 20:185–93.
Morandi A., Lucchi E., Turco R., et al. (2015), Delirium superimposed on dementia: a quantitative and qualitative evaluation of informal caregivers and health care staff experience, J Psychosom Res, 79:272-80.
Mossello E., Tesi F., Di Santo S.G., et al. (2018), Recognition of delirium features in clinical practice: data from the “Delirium Day 2015” national survey, J Am Geriatr Soc, 66(2):302-308.












