
La Demenza rappresenta una patologia neurodegenerativa a decorso progressivo e ingravescente.
In linea con quanto definito nel Manuale Diagnostico e Statistico dei Disturbi Mentali DSM-5 il capitolo precedentemente denominato “Delirium, Demenza, Disturbi Amnestici e altri Disturbi Cognitivi” viene ridefinito come “Disturbi neuro cognitivi” modellandolo su tre distinte entità cliniche: Delirium, Disturbi neurocognitivi maggiori e Disturbi neurocognitivi lievi1.
La storia naturale della malattia passa attraverso diverse fasi, variabili da soggetto a soggetto, che comprendono deficit di più domini cognitivi, in primo luogo la memoria, la perdita progressiva dell’autonomia, i disturbi della sfera del comportamento e i vari gradi di disabilità, fino all’allettamento.
L’organizzazione Mondiale della Sanità nel descrivere i tratti salienti delle demenze afferma2:
- la demenza non è parte del normale invecchiamento;
- ogni anno ci sono 7.7 milioni di nuovi casi e un nuovo caso di demenza in qualche parte nel mondo ogni 4 secondi; ciò richiede un’azione immediata, soprattutto nei Paesi a basso e medio reddito, dove le risorse sono scarse;
- l’enorme costo della malattia costituirà una sfida per i sistemi sanitari nazionali che dovranno affrontare un numero sempre maggiore di malati;
- la gente vive per molti anni dopo l’insorgenza dei sintomi di demenza, con un adeguato sostegno, molte possono e devono essere in grado di continuare ad impegnarsi e contribuire all’interno della società ed avere una buona qualità di vita;
- la demenza è stressante per i familiari e per loro è necessario un supporto adeguato da parte dei sistemi sanitari, sociali, finanziari e giuridici;
- tutti i paesi devono includere le demenze nei loro programmi di salute pubblica a livello internazionale, nazionale, regionale e locale e sono necessari programmi e coordinamento su più livelli e tra tutte le parti interessate;
- le persone affette da demenza e i loro familiari hanno spesso una consapevolezza unica delle loro reali condizioni e necessità. Dovrebbero essere coinvolti nella formulazione delle politiche, piani, leggi e servizi che li riguardano.
Il World Alzheimer Report3, aggiornamento annuale basato sulla revisione sistematica delle previsioni relative a prevalenza, incidenza e costi della demenza a livello mondiale, evidenzia che nel mondo il numero di persone sopra i 60 anni è di quasi 900 milioni e tra il 2015 e il 2050 si prevede che il numero di persone anziane crescerà nei paesi ad alto reddito del 56%, nei paesi a reddito medio-alto del 138%, in quelli a reddito medio-basso del 185% e nei paesi a reddito basso del 239% (nella figura 1 viene evidenziato come l’incremento dei casi di demenza nel prossimo trentennio interessi maggiormente i paesi a basso e medio reddito).
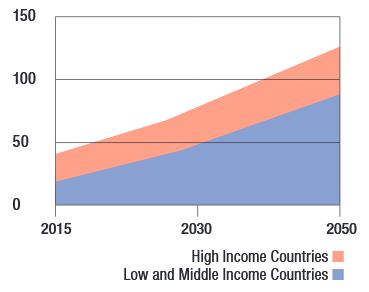
High income countries = Paesi ad alto reddito
Low and Middle Income Countries = Paesi a basso e medio reddito
Fonte: World Alzheimer Report, 2015.
L’aumento dell’aspettativa di vita sta quindi determinando una rapida crescita numerica della popolazione anziana con associato un aumento della prevalenza di malattie croniche e neurodegenerative come la demenza.
Nel mondo sono 46,8 milioni le persone che convivono con una forma di demenza e il dato è destinato quasi a raddoppiare ogni 20 anni, raggiungendo 74,7 milioni di persone nel 2030 e 131,5 milioni nel 2050.
Tali evidenze devono portare ad una riflessione sistemica sulla gestione dei disturbi cognitivi concernente gli aspetti di vita della persona malata e della sua famiglia, intendendo per famiglia il contesto sociale ristretto o allargato che affronta la malattia.
Queste considerazioni sono alla base del “Piano Globale di Salute Pubblica per rispondere alla Demenza 2017-2025“. Le parole introduttive del documento lanciano un segnale chiaro agli Stati, in esso si legge: «La demenza è una delle principali cause di disabilità e dipendenza tra gli anziani in tutto il mondo, che colpisce la memoria, le abilità cognitive e comportamentali, interferendo in ultima analisi con la capacità di svolgere le attività quotidiane. L’impatto della demenza non è solo significativo in termini finanziari, ma rappresenta anche sostanziali costi umani per il paese, società famiglia e individui. Il piano d’azione globale sulla risposta pubblica alla demenza 17-25 segna un importante passo avanti nel raggiungimento del benessere fisico, mentale e sociale per le persone affette da demenza, i loro accompagnatori e le loro famiglie…».
Altrettanto chiaro è l’invito agli Stati di indirizzarsi verso la creazione di politiche di governo che abbiano un favorevole impatto sulla qualità della vita delle persone con disturbo cognitivo e nelle loro famiglie.
Le aree di azione indicate sono:
- La demenza è una priorità di salute pubblica.
- Necessità di una maggiore consapevolezza nelle comunità.
- Prevenzione.
- Diagnosi, trattamento, cura e supporto.
- Supporto alle persone che si occupano della demenza.
- Un sistema informativo per la demenza.
- Ricerca e innovazione.
Le politiche italiane sulla presa in carico delle persone con disturbo cognitivo
Quanto sopra evidenziato assume crescente importanza in un contesto come quello italiano, dove il dato sulle cronicità ed in particolare sulle demenze ha un impatto elevatissimo.
Assunta la consapevolezza delle dimensioni che stava assumendo la cronicità, nell’anno 2000 il Ministero della Salute promuove lo studio CRONOS di Post Marketing Surveillance (PMS) su scala nazionale per valutare la trasferibilità nella pratica clinica dei risultati ottenuti dai trial clinici condotti prima dell’autorizzazione all’immissione in commercio dei farmaci anticolinesterasici.
Lo studio osservazionale prospettico è stato condotto su un campione rappresentativo di pazienti con Demenza di Alzheimer in trattamento presso le Unità di Valutazione Alzheimer (UVA) istituite in tutte le regioni italiane secondo i criteri previsti nel protocollo dello studio.
Sono state identificate 500 UVA sul territorio nazionale, definite quali unità funzionali basate sul coordinamento delle competenze neurologiche, psichiatriche, internistiche e geriatriche presenti nell’ambito dei dipartimenti ospedalieri, dei servizi territoriali specialistici e di assistenza domiciliare delle aziende territoriali, nonché della medicina generale.
A conclusione del progetto, dopo una fase di riflessione sulla presa in carico delle demenze si evidenzia come, nonostante gli sforzi delle Amministrazioni, delle Associazioni e della gran parte degli operatori dell’area sociosanitaria, la gestione delle demenze viene affrontata in momenti e spesso con percorsi distinti: quello diagnostico, quello assistenziale e quello riabilitativo, dimenticando che solo un approccio integrato a tutti i livelli può rappresentare un efficace risposta alle complesse istanze che la patologia porta con sé4.
Emerge quindi la necessità di “costruire un tavolo” a livello nazionale tra il Ministero, Istituto Superiore di Sanità e regioni con l’obiettivo di attuare una profonda riflessione sulla presa in carico del paziente cronico neurodegenerativo e della sua famiglia con la vision di realizzare una uniformità di presa in carico.
Questa riflessione porta il 30 ottobre 2014 all’approvazione dell’ Accordo in Conferenza Unificata del documento recante “Piano Nazionale Demenze- Strategie per la promozione ed il miglioramento della qualità e dell’appropriatezza degli interventi assistenziali nel settore delle demenze”.
Risulta evidente come l’utilizzo dello strumento giuridico dell’Accordo rappresenti la volontà politica di adeguare la normativa per rendere eguale e omogenea la presa in carico su tutto il territorio nazionale. Ad oggi più della metà delle regioni hanno recepito con propria delibera il documento5.
I presupposti essenziali sui quali le regioni devono agire verso l’attuazione del Piano si evidenziano in processi e strumenti di identificazione della popolazione target, linee guida basate su prove di efficacia; modelli di collaborazione per promuovere un’assistenza multidisciplinare; strumenti psicoeducativi per promuovere l’autogestione dei pazienti e dei familiari; misure di esito e di processo; sistemi informativi sostenibili ed integrati sul territorio e meccanismi e programmi di formazione/aggiornamento per specialisti e per MMG.
Dopo aver evidenziato i presupposti, il Piano Nazionale Demenze dedica la riflessione a quelli che devono essere gli obiettivi e le azioni prioritarie da mettere in atto sia al livello nazionale che al livello regionale.

Per raggiungere questi obiettivi risulta indispensabile agire attraverso la presa in carico sociosanitaria basata sul modello della gestione integrata al fine di :
- identificare popolazione target;
- sviluppare linee guida aderenti alle situazioni locali;
- far collaborare i professionisti in setting multidisciplinari;
- prendere in carico la persona nelle diverse fasi di gravità della malattia;
- sviluppare sistemi di continuità assistenziali;
- formare e sostenere il cittadino all’ autogestione.
Il piano di azione ligure sulla presa in carico delle persone con disturbo cognitivo
L’attuazione del Piano Demenze in Regione Liguria, con la Delibera di Giunta Regionale n.55 del 2017, prevede di riorganizzare la rete clinico-assistenziale per le demenze attraverso la creazione e lo sviluppo dei Centri per i Disturbi Cognitivi e per le Demenze (CDCD) al fine di garantire la continuità assistenziale e l’appropriatezza della presa in carico del paziente affetto da demenza e della sua famiglia nella logica della continuità e circolarità ospedale-territorio.
Ad oggi la diagnosi e la terapia veniva effettuata dalle Unità Valutazione Alzheimer (UVA), ambulatori specialistici presenti in ogni azienda ma spesso non collegati agli altri servizi e tra loro, che quindi non assolvono la funzione di sistema integrato in grado di garantire la presa in carico tempestive, la continuità assistenziale per la persona affetta da ogni tipo di demenza considerando che i bisogni cambiano nel tempo e anche la famiglia ha bisogno di essere sostenuta in ogni stadio della malattia.
Il CDCD costituisce la riorganizzazione e l’evoluzione dell’attuale rete degli ambulatori UVA e si configura quale organizzazione a rete in cui un ambulatorio centrale coordina e sovraintende l’attività di altri ambulatori e servizi identificandosi come centro di coordinamento di tutti i soggetti coinvolti a vario titolo nel processo di cura della persona e della sua famiglia. Proprio per tale ragione all’interno degli ambulatori opera un gruppo di lavoro multidisciplinare composto da diversi specialisti e figure professionali, che lavorano secondo protocolli condivisi.
Il CDCD costituisce il centro di coordinamento di processo di cura del paziente con demenza.
La conoscenza del numero delle persone affette da demenza nel contesto ligure
La caratteristica peculiare del territorio ligure è l’elevata percentuale di persone over 65, il 28% della popolazione, che in alcune aree tocca il 29%.
Prima di dare avvio ad un processo di revisione dell’assetto organizzativo gestionale, Regione Liguria ha intrapreso un lavoro di analisi dei dati, con la volontà di effettuare una stima di pazienti affetti da demenze.
Lo studio ha evidenziato la presenza di persone affette da demenze, che a vario titolo (assunzione farmaci, esenzione, diagnosi a seguito di ricovero ospedaliero) sono prese in carico dal sistema sociosanitario per un totale di 17.103 assistiti di cui il 53,6% tra i 65 e 84 anni e 43,2% sopra gli 85 anni. Del totale 11.653 sono donne e 5.450 uomini (figura 2).
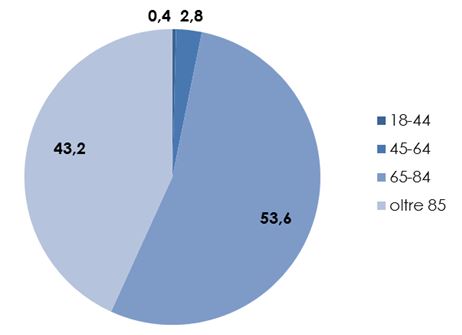
Fonte: A.li.sa. (Azienda Ligure Sanitaria), 2018.
Il modello prende in considerazione le persone che, in conseguenza della malattia di Alzheimer o di un tipo di demenza, hanno assunto farmaci specifici per un determinato periodo o hanno richiesto un’esenzione per queste patologie o hanno avuto la diagnosi specifica durante un ricovero ospedaliero e non comprende persone che, pur avendo la malattia non hanno avuto rapporti con il sistema sociosanitario.
Per tale ragione, come suggerisce l’Istituto Superiore di Sanità, è necessario parlare di stima e si può ragionevolmente asserire che il dato sia sottostimato.
Ad oggi non è ancora stato creato, nel contesto italiano, un registro come avviene negli altri paesi che operi un “censimento” delle persone con la malattia6.
Il Personale: gli elementi minimi per essere definiti CDCD
All’interno degli ambulatori del CDCD opera un gruppo di lavoro multidisciplinare composto da:
a) un neurologo, un geriatra ed uno psichiatra;
b) uno psicologo specializzato con competenze neuropsicologiche;
c) un infermiere o altro operatore delle professioni sanitarie con ruolo di coordinatore assistenziale con funzioni di case manager;
d) una figura amministrativa specificamente formata con funzioni segretariali.
Inoltre, la Direzione dell’azienda individua, attraverso una selezione comparativa in base all’esperienza clinico- organizzativa e al curriculum vitae, un coordinatore funzionale del CDCD, con un mandato di tre anni eventualmente rinnovabile una sola volta.
La presenza degli specialisti può essere distribuita nell’arco dell’apertura settimanale dell’ambulatorio mentre la figura del coordinatore assistenziale deve essere sempre presente negli orari di apertura dell’ambulatorio e svolge una funzione di raccordo e concertazione con gli altri CDCD presenti sul territorio.
Il ruolo del Coordinatore risulta strategico per il buon funzionamento dell’organizzazione in quanto garantisce:
- il funzionamento del CDCD;
- la presenza e il funzionamento dell’equipe multidisciplinare;
- il collegamento tra la sede centrale e la sede periferica;
- la presenza di procedure utili alla presa in carico dei pazienti e le loro famiglie tra la sede centrale e le periferiche;
- il collegamento tra CDCD e la rete dei servizi ( Distretto Sociosanitario, Comune, MMG , Associazioni..)
- il processo formativo agli operatori
I coordinatori assicurano uniformità nella presa in carico dei cittadini e delle loro famiglie attraverso un dialogo costante.
Questo gruppo di lavoro è integrato da altre figure complementari disponibili nel distretto (es. tecnico della riabilitazione, assistente sociale, operatore sociosanitario) tramite precisa procedura di attivazione.
Quali sono le funzioni dei Centri per i Disturbi Cognitivi e per le Demenze?
La nuova architettura dei CDCD prevede che assolvano le seguenti funzioni:
- formulare la diagnosi di demenza e avviare il percorso diagnostico terapeutico assistenziale;
- definire e applicare il PDTA aziendale per la gestione del paziente con demenza secondo gli indirizzi regionali;
- gestire le criticità per i pazienti affetti da disturbo comportamentale secondo uno specifico PDTA, tramite la segnalazione del medico di medicina generale o del caregiver;
- mantenere relazioni operative con il Centro di Riferimento per la diagnosi di casi complessi per la valutazione critica delle neuroimmagini, lo studio liquorale e la consulenza genetica;
- sviluppare e coordinare la rete territoriale sociosanitaria ivi compresi i rapporti con i servizi sociali;
- organizzare incontri clinico organizzativi coinvolgendo i CDCD;
- promuovere stili di vita favorevoli alla prevenzione o al contenimento dei fattori degeneranti la malattia;
- organizzare i percorsi di formazione per gli operatori a vario titolo.
L’architettura dei CDCD sul territorio ligure
Nel territorio ligure sono presenti 7 CDCD, alcuni già entrati in piena attività, altri che saranno operativi a breve (figura 3).

Fonte: A.li.sa. (Azienda Ligure Sanitaria).

Risulta evidente come l’intento della riorganizzazione abbia puntato a fornire una copertura territoriale in grado di rendere agevole l’accesso e la presa in carico dei pazienti.
In particolare l’architettura dei CDCD dell’area metropolitana è stata così delineata:

I CDCD dell’area metropolitana rappresentano una forte sperimentazione di integrazione ospedale territorio in quanto sono state create e avviate forti sinergie di rapporti collaborativi attraverso protocolli di lavoro tra la sede principale di ogni CDCD e le sue sedi periferiche ed altresì un forte dialogo concertativo tra i CDCD tramite sinergie tra i Coordinatori.
Come si può comprendere l’evoluzione della rete dei CDCD è in via di sviluppo e punta come da delibera di programmazione delle indicazioni operative sanitarie e sociosanitarie ad entrare a pieno regime nel corso del 20197.
Una volta definiti e resi operativi gli elementi minimi dei CDCD , il mandato che dovranno affrontare sarà quello di creare sinergie con gli altri servizi presenti sul territorio, così come previsto dal Piano Regionale Demenze ovvero: Comuni singoli o Associati, INPS, Associazioni di familiari, Sportelli di Prossimità, CAF.
Anche in questo caso l’obiettivo è quello di allargare la rete al fine di collegare tutti i setting clinico assistenziali che concorrono alla presa in carico del malato e della sua famiglia in quanto rappresentanti delle diverse aree di vita del soggetto.
A tal riguardo nel territorio ligure, così come in altre realtà italiane è in atto la sperimentazione delle Dementia Community Friendly nel comune di Recco e di Imperia. Le Comunità amiche delle persone con Demenza si pongono l’obiettivo principale di sviluppare un alto livello di consapevolezza pubblica sulle demenze e di ciò che comporta essere in grado di offrire supporto e comprensione alle persone che ne soffrono e che se ne prendono cura.
Come delineato dalle indicazioni presenti nel Piano di azione globale per le Demenze la “Necessità di una maggiore consapevolezza nelle comunità” è una delle azione da intraprendere per essere in grado di affrontare il fenomeno della sempre maggior incidenza di disturbi neurocognitivi.
Foto di Stefan Schweihofer da Pixabay
Note
- American Psychiatric Association (2013), Diagnostic and Statistical Manual of Mental Disorders, 5th edition, Arlington, American Psychiatric Association Publishing.
- Atti del Rapporto Organizzazione Mondiale Sanità, 2012.
- Alzheimer’s Disease International (2018), World Alzheimer Report 2018. The state of the art of dementia research: New frontiers, London, Alzheimer’s Disease International (ADI).
- Accordo tra lo Stato, le Regioni e le Provincie Autonome di Trento e di Bolzano del 15 settembre 2016 recante “Piano Nazionale Cronicità”.
- Per un approfondimento si rimanda all’ Osservatorio Demenze dell’Istituto Superiore di Sanità.
- L’Accordo tra Governo, le Regioni e le Provincie Autonome di Trento e Bolzano e gli Enti Locali su “Linee di Indirizzo nazionali sui Percorsi Diagnostico Terapeutici Assistenziali (PDTA) per le Demenze” e “Linee di indirizzo nazionali sull’ uso dei Sistemi informativi per caratterizzare il fenomeno delle demenze” del 26 ottobre 2017, rappresentano i documenti frutto di due gruppi di lavoro di approfondimento nati dal Piano Nazionale Demenze. Il secondo sui sistemi informativi si pone l’obiettivo di creare sistemi informativi nelle regioni, dialoganti tra loro, in grado di dare evidenza del reale numero delle persone con disturbi neuro cognitivi in carico ai servizi sociosanitari.
- Delibera di Giunta Regionale Liguria n. 7/2019 “Indirizzi operativi per le attività sanitarie e sociosanitarie per l’anno 2019”.












