
Negli ultimi mesi sono stati pubblicati alcuni Rapporti che permettono di fare il punto sulle risorse dedicate all’assistenza continuativa nel nostro Paese.
Si presentano le principali evidenze:
- del Rapporto della Ragioneria Generale dello Stato (RGS) “Le tendenze di medio-lungo periodo del sistema pensionistico e socio-sanitario” che fotografa le tendenze delle risorse pubbliche per la LTC;
- delle statistiche Istat “Il sistema dei conti per la sanità” che ricostruisce, anche in chiave intertemporale, la spesa sanitaria per le diverse funzioni.
Di seguito si sottolineano i cambiamenti in atto a livello nazionale per l’assistenza sociosanitaria e per gli altri interventi a sostegno delle persone non autosufficienti, con particolare riguardo alla casistica degli anziani.
Quante risorse nazionali sono dedicate alla LTC? Qual è la situazione rispetto a qualche anno fa?
Il Rapporto della Ragioneria Generale dello Stato consente di osservare l’andamento temporale della spesa per Ltc rispetto al Pil, ovvero le risorse pubbliche investite per assistere gli anziani e i disabili non autosufficienti rispetto alle risorse nazionali (prodotto interno lordo).
La spesa per l’assistenza è data dalla somma di tre voci:
- l’indennità di accompagnamento erogata dal sistema centrale
- le prestazioni sanitarie per la LTC (si veda box 1)
- gli interventi socio-assistenziali per le persone non autosufficienti (interventi prevalentemente in natura ed erogati dagli enti locali)

Da un confronto tra i risultati relativi al 2017 e quelli delle precedenti edizioni risulta una spesa per Ltc rispetto al Pil in contrazione nell’ultimo quinquennio (da 1,74% a 1,7%).
Nel 2017 (ultimo dato disponibile) la componente più rilevante della spesa è risultata l’indennità (0,79%), seguita dalla spesa sanitaria (0,68%) ed infine dalle altre prestazioni (0,23%). E’ solo quest’ultima voce che mostra una crescita nel quinquennio, a dispetto delle altre due voci che sperimentano importanti contrazioni, in particolare proprio la spesa per l’indennità (figura 1, linee continue).
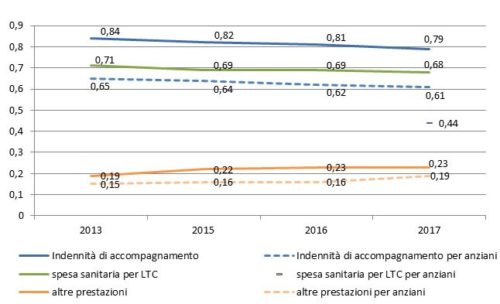
Fonte: Ns elaborazione su dati RGS
Per quanto riguarda la spesa sanitaria nella sua totalità, va premesso che la tendenza di medio periodo è quella di contrazione rispetto al Pil (dal 6,8% del 2013-2014 al 6,6% del 2017). In questo scenario di riduzione dell’investimento di risorse nazionali nella tutela della salute, anche l’assistenza sanitaria per LTC ha sperimentato un arretramento (-0,3 punti percentuali). Certo, l’arretramento sulla sanità per acuti (ovvero delle componenti complementari alla LTC) è stato più pronunciato rispetto alla diminuzione sperimentata nella sanità per LTC, ma colpisce il fatto che la spesa sanitaria per l’assistenza continuativa, una delle componenti su cui il servizio sanitario presenta maggiori ritardi e in molte regioni inadeguatezze, sia anch’essa in diminuzione rispetto al Pil in una società dove il fabbisogno legato alla non autosufficienza è in crescente aumento.
Se rispetto alla spesa per la LTC riferita a tutta la popolazione, si isola la sola spesa per gli ultrasessantacinquenni (figura 1, linee tratteggiate), risulta un assorbimento di risorse nazionali dell’1,24% nel 2017: come già osservato per l’intera popolazione, è l’indennità di accompagnamento la componente di maggior rilievo (0,61%), seguita dalla spesa sanitaria (0,44%). Purtroppo, per questo aggregato non è possibile un confronto omogeneo con la spesa degli anni precedenti, a causa di una revisione dei criteri di contabilizzazione1. Conseguentemente non è possibile l’andamento della spesa complessiva per LTC degli anziani.
La tendenza per l’indennità di accompagnamento per gli anziani è di palese riduzione di assorbimento di risorse nazionali: dallo 0,65% del 2013 allo 0,61% del 2017. Nello stesso periodo, per il complesso della popolazione, si è registrata una perdita di 0,5 punti percentuali, quasi integralmente concentrata sugli anziani. Se questo sembra ovvio, stante il fatto che si tratta del target prevalente di queste prestazioni monetarie (il 70,4% dei titolari del 2016), va notato, tuttavia, che proprio questo tipo di bisogno sembra essere quello più colpito dal resizing dell’indennità. Un fenomeno difficilmente giustificabile da miglioramenti sul piano epidemiologico che potrebbe sottendere crescenti difficoltà per gli anziani ad accedere alle prestazioni monetarie a favore della non autosufficienza.
Le altre prestazioni, rappresentate principalmente dalla spesa per il welfare locale, hanno realizzato una buona tenuta rispetto al Pil, sia per quanto riguarda il complesso dei non autosufficienti sia per i soli anziani. In epoca più recente potrebbero aver contribuito alla ripresa del welfare locale per i non autosufficienti il ripristino del Fondo Nazionale per le Non Autosufficienze e la rimozione di alcuni vincoli (ad esempio i tetti del Patto di Stabilità che frenavano la spesa sociale dei comuni). Va comunque sottolineato che questo rafforzamento non trova conferma nei dati sulla spesa sociale rilevati dall’Istat, secondo i quali, in termini assoluti, la spesa a carico dei comuni per gli anziani sarebbe diminuita del 7,7% tra il 2012 e il 2016 (tabella 1).
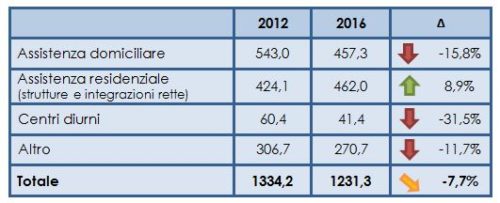
Fonte: Ns elaborazione su dati Istat, Interventi e servizi sociali dei comuni singoli e associati
Come sta cambiando la spesa sanitaria e il relativo ruolo della Ltc?
Per meglio comprendere l’evoluzione della componente sanitaria è utile mostrare il quadro d’insieme delle risorse per la sanità nazionale e le relative scelte allocative tra le varie funzioni che il SSN è chiamato a garantire. Questo tipo di analisi è possibile grazie ad alcune statistiche che l’Istat ha recentemente reso disponibili; si tratta di risultati costruiti con la stessa metodologia SHA su cui si basa il rapporto della Ragioneria. Oltre alla LTC, le altre funzioni della sanità sono la prevenzione, l’assistenza per cura e riabilitazione, la farmaceutica, mentre una ulteriore categoria è quella della spesa per i servizi di governance-amministrazione.
Come è cambiata nel tempo la spesa sanitaria per le varie funzioni?
Nell’ultimo quinquennio la crescita della spesa sanitaria pubblica, in termini assoluti, è stata abbastanza contenuta (meno dello 0,6% all’anno in media tra il 2012 e il 2017), con un comportamento differenziato a seconda delle varie funzioni (tabella 2): nel medio periodo la componente che si è rafforzata di più è la farmaceutica (in media +3,4% annuo), seguita a lunga distanza dalla LTC (+0,9 medio annuo) e dalla prevenzione (+0,55% medio annuo). Sono invece in riduzione le risorse per i servizi di supporto, mentre per le attività di cura e riabilitazione (la componente più rilevante che include l’assistenza ospedaliera e ambulatoriale) si registra una sostanziale stabilità2.
Come è cambiato il peso dei vari servizi nell’ambito della sanità?
La spesa per l’assistenza sanitaria a lungo termine (LTC), considerabile una buona proxy della spesa sociosanitaria, ha leggermente rafforzato la propria importanza rispetto al complesso della spesa sanitaria, come mostrato dalla tabella 2 (dal 10,2% del 2012 al 10,4% del 2017). In ogni caso, la componente che ha guadagnato più peso è la spesa farmaceutica/per apparecchi terapeutici (dal 13,8 al 15,7%), la voce a cui le politiche sanitarie hanno assegnato maggiore priorità (si pensi ad esempio ai finanziamenti integrativi per i nuovi farmaci oncologici).
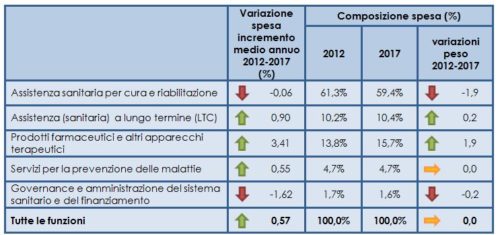
Nota: la spesa della pubblica amministrazione include anche le assicurazioni sanitarie a contribuzione obbligatoria.
Fonte: Ns elaborazione su dati Istat
Come sta cambiando la componente LTC? Quali sono le principali caratteristiche?
- La spesa per l’assistenza sanitaria a lungo termine è erogata in vari setting (residenziale/diurno/ambulatoriale/domiciliare). Il report dell’Istat mostra che il residenziale è quello che pesa di più (52% nel 2017), con un aumento di importanza rispetto al 2012 (quando rilevava per il 50,9%). Sembra essere in corso un rafforzamento dell’importanza delle risorse per l’assistenza LTC a domicilio (dal 17,8 al 18%), mentre si riduce sia in termini assoluti che relativi, l’assorbimento di spesa sanitaria per i centri diurni (-5% nel quinquennio, con un peso nel 2017 del 7,9%), servizio che stenta a decollare. Il regime ambulatoriale pesa per il 22,1% nel 2017.
- Merita una riflessione, oltre che la spesa finanziata con risorse pubbliche, quella a carico delle famiglie. Dai conti della sanità pubblicati dall’Istat risulta che a fronte di un aumento della spesa sanitaria per LTC a carico del sistema pubblico del 0,9% medio annuo tra il 2012 e il 2017, il finanziamento a carico delle famiglie è aumentato nello stesso periodo del 2,8%. Sembra dunque che il leggero rafforzamento delle risorse pubbliche per l’assistenza sanitaria di tipo LTC non riesca a stare al passo con l’aumento dei bisogni di salute delle persone non autosufficienti, con conseguente spostamento degli oneri sulle famiglie.
- Il report dell’Istat (si veda commento Istat ai dati relativi al 2012-2016) consente alcuni confronti tra la spesa sanitaria per funzione dei vari paesi europei, con risultati relativi al complesso delle fonti di finanziamento (risorse pubbliche e private). L’Italia risulta abbastanza allineata ai maggiori paesi europei quanto a incidenza sulla spesa sanitaria delle funzioni “cura e riabilitazione” e “prodotti farmaceutici e altri apparecchi terapeutici”. Invece, per la LTC, si registra un’incidenza piuttosto contenuta (10,3%) rispetto a Regno Unito (18%), Germania (13,8%) e Francia (12%), ma superiore a quella della Spagna (9,2%). Nel panorama europeo la spesa per LTC assume un peso decisamente rilevante rispetto alla spesa sanitaria nelle zone più settentrionali, con un massimo assoluto in Olanda (27,2%).
Foto di Bernd Müller da Pixabay
Note
- L’adeguamento alla metodologia del System of Health Accounts ha comportato la ripubblicazione, da parte della Ragioneria Generale dello Stato della serie storica della spesa sanitaria per LTC, senza tuttavia specificare il dettaglio sugli over 65enni.
- La classificazione OECD/SHA include tra la spesa sanitaria per LTC anche quella per la lungodegenza ospedaliera, servizio solitamente non afferente all’area sociosanitaria. Si è tentato di ripetere le analisi riconducendo la parte di assistenza a lungo termine erogata dagli ospedali alla funzione “cura e riabilitazione”. Così facendo risulta un peso della LTC sulla spesa sanitaria inferiore (9,8% nel 2017), ma con una tendenza più marcata al rafforzamento rispetto al 2012 (+1,14%). Al netto della lungodegenza emerge un processo di riequilibrio ospedale/territorio più marcato.
Bibliografia
Istat (anni vari), Il sistema dei conti della sanità per l’Italia 2012-2017, www.istat.it e dati.istat.it
Ragioneria Generale dello Stato (2018), Le tendenze di medio-lungo periodo del sistema pensionistico e socio-sanitario n. 19, www.rgs.mef.gov.it












