
L’Azienda Ospedaliera “Ospedali Riuniti Marche Nord” (AO “ORMN”), istituita nel 2009 dalla fusione tra l’Azienda Ospedaliera S. Salvatore di Pesaro e il Presidio Ospedaliero di S. Croce di Fano, nel 2011 ha avviato un processo di riorganizzazione dei percorsi assistenziali in funzione di una maggiore efficienza e di una migliore appropriatezza clinica, anche a livello dei percorsi di continuità assistenziale.
Tra le mission dell’Azienda figura infatti l’obiettivo di garantire e sviluppare una continuità dei percorsi ospedale-territorio, attraverso la rete integrata di Servizi dell’Azienda Sanitaria Unica Regionale territoriale (ASUR), la rete ospedaliera e territoriale dell’ASUR, e le Strutture Pubbliche e Private accreditate aventi un bacino di utenza generalmente coincidente.
All’interno del sistema sanitario italiano, caratterizzato dalla prevalenza di modelli mirati a ridurre i tempi di degenza nelle unità operative per acuti e ad utilizzare correttamente le risorse, l’Azienda Ospedaliera “ORMN”, in accordo con l’area vasta territoriale dell’ASUR, allo scopo di migliorare l’appropriatezza delle prese in carico nei percorsi di riabilitazione ha attuato un processo di definizione dei criteri di accesso, chiari e precisi, alle prestazioni riabilitative ed assistenziali, che ha reso possibile il miglioramento delle performance organizzative a garanzia di una migliore qualità di cura dei pazienti (Simoncelli et al., 2014; Pistarelli et al., 2014).
Quali condizioni per la continuità assistenziale ospedale-territorio?
La continuità assistenziale e l’integrazione dei percorsi tra ospedale e territorio presuppongono una serie di indispensabili condizioni. Il punto di partenza è il recepimento, convinto ed effettivo, del modello a rete da parte delle Direzioni Aziendali Generali e Sanitarie dell’Azienda Ospedaliera e del territorio (ASUR) ed il loro conseguente sostegno attraverso la messa in atto di linee guida interaziendali, protocolli e procedure condivise e coordinate. Le linee guida e i protocolli organizzativi, per produrre efficacia, devono trovare la condivisione formale e sostanziale di tutti i soggetti coinvolti che per la nostra realtà sono rappresentati dalle unità operative di Medicina Riabilitativa, ospedaliere e territoriali, pubbliche e private accreditate, dalle Unità Valutative Integrate (UVI) e, più in generale, dai servizi territoriali (Casati et al., 2005).
Gli strumenti sono dati: da momenti di confronto interaziendali, multi professionali ed interprofessionali istituzionalizzati che significano condivisione di conoscenze, competenze e informazioni clinico-assistenziali; dalla creazione di percorsi basati sull’appropriatezza nella definizione dei criteri di accesso alle strutture; dalla redazione ed attuazione di PDTA (Percorsi Diagnostico Terapeutici Assistenziali) rivolti a particolari condizioni morbose di interesse riabilitativo e/o di elevata complessità socio-assistenziale; e dall’attivazione di opportuni strumenti di comunicazione (Assobiomedica, ISIMM, 2018; Brizioli, Trabucchi, 2014; Pesaresi, 2002; Sideli, 2016).
Nella nostra esperienza sono stati effettuati, a partire dall’anno 2012 ad oggi, incontri istituzionalizzati tra Azienda Ospedaliera “ORMN”, Area Vasta 1 afferente all’ASUR e Strutture Private Accreditate della provincia di Pesaro.
Tali incontri, svoltisi con frequenza generalmente quadriennale, hanno visto coinvolti i professionisti della riabilitazione (nelle figure dei Direttori delle UUOO di Medicina Riabilitativa, dei Coordinatori degli operatori della riabilitazione, ed alcuni Medici “esperti” in organizzazione sanitaria) ed hanno riguardato il governo clinico ed organizzativo delle attività riabilitative, con individuazione dei criteri di accessibilità, appropriatezza, tempestività per la continuità domiciliare, ambulatoriale o presso le Strutture di ricovero/degenza riabilitativa gestite dall’ASUR e dal privato Accreditato, con paralleli accordi sulle modalità di collegamento e copertura della rete.
Nella definizione dei criteri clinico-organizzativi si è partiti dalle Linee Guida Nazionali in tema di riabilitazione e dai Percorsi Terapeutico Assistenziali (PDTA) Nazionali e Regionali già validati, riguardanti ad esempio l’Ictus Cerebrale o la Frattura di femore, adattandoli alle risorse ed alle peculiarità locali.
Nel corso degli anni, con le stesse modalità, il Nucleo Dimissioni Protette (NDP) dell’AO “ORMN”, composto da un coordinatore infermieristico, da 2 infermieri e da 3 assistenti sociali dedicati, cui si aggiungono un medico geriatra o internista (operanti a tempo parziale), si è riunito con gli operatori delle UVI distrettuali allo scopo di garantire la continuità per le persone “fragili” ricoverate che alla dimissione presentavano problematiche di complessità clinico-socio-assistenziale. Questo ha portato a redigere una procedura operativa riguardante da un lato la valutazione generale ed uniforme delle persone ricoverate e dall’altro ad affrontare il tema degli accessi alle strutture residenziali (RSA) ed alle Cure Intermedie (implementate nella regione Marche nel 2014).
Quindi, passaggio decisivo, da parte delle Direzioni Generali e Sanitarie dell’AO “ORMN” e dell’ASUR c’è stato un sostegno e recepimento convinto e concreto del modello proposto, preceduto da momenti di confronto inter-aziendali ed inter-professionali istituzionalizzati, con la produzione finale di Protocolli e Procedure condivise tra ospedale e territorio.
La maggior parte dei suddetti schemi predefiniti di comportamento e istruzioni operative adottati dal Team Riabilitativo e dal NDP sono ad oggi visionabili da tutti i professionisti dell’AO “ORMN” tramite Rete Internet Interna (Intranet), alla voce “Qualità” all’interno della macro-area assistenziale. Alcuni di questi processi sono resi accessibili anche agli utenti esterni (Extranet).
Si è aggiunta anche la necessità di partecipazione e contrattualità della persona e del nucleo familiare ai programmi di assistenza, nonché l’inserimento attivo del Medico di Medicina Generale (MMG).
Nella pratica clinica quotidiana la definizione del setting riabilitativo e/o assistenziale alla dimissione parte dalla valutazione da parte del Team riabilitativo e/o del NDP del profilo sanitario-assistenziale, per estendersi alla identificazione delle criticità socio-ambientali, prioritariamente attraverso colloquio diretto con il paziente (se possibile) o con il caregiver/nucleo familiare. Chi si trova in condizione di fragilità chiede, giustamente e sempre più a gran voce, di partecipare al progetto sul suo stato di salute.
Nel corso di tali dialoghi di confronto viene illustrata, dai medici afferenti ai due team, sia la condizione clinico-funzionale che la relativa prognosi e viene condivisa la scelta del luogo di cura, tenuto conto sia della libertà di scelta dell’utente che dei criteri di elegibilità e di esclusione per l’accesso alle strutture/servizi riabilitativi ed assistenziali territoriali.
Anche il Medico di Medicina Generale viene direttamente coinvolto nel percorso riabilitativo e/o assistenziale, in particolare qualora l’intervento venga svolto in regime domiciliare o di degenza nelle strutture delle Cure Intermedie o nelle Residenze Sanitarie Assistenziali (RSA), in cui appunto l’assistenza medica viene affidata nella regione Marche a tale figura professionale. Dunque, il MMG grazie ai frequenti contatti diretti o indiretti, si trova nelle migliori condizioni per seguire il paziente già inquadrato, sostenendone l’aderenza ai controlli e alla terapia e verificando periodicamente l’appropriatezza degli interventi.
Infine un ulteriore, ormai indispensabile presupposto per la continuità ospedale-territorio, consiste nel potenziamento del livello di informatizzazione con l’adozione di modalità nuove di gestione dei dati e comunicazione elettronica all’interno delle strutture della rete.
Continuità assistenziale. Sì, ma come?
Assicurare la continuità assistenziale tra ospedale e territorio significa presidiare e garantire che gli strumenti e i processi di integrazione concordati vengano attuati e venga quindi attuato il passaggio dinamico del paziente attraverso i diversi livelli assistenziali della rete.
Lo Specialista fisiatra ed il Nucleo Dimissioni Protette dell’Azienda Ospedaliera Marche Nord rappresentano, per l’ospedale, il punto di collegamento tra Azienda Ospedaliera e territorio.
All’interno dell’Azienda Ospedaliera, lo specialista fisiatra è il professionista naturalmente deputato alla guida del percorso terapeutico- riabilitativo ed a coordinare ed integrare tutte le attività e le diverse professionalità che intervengono nel processo riabilitativo. Si affianca ad esso, nell’assicurare la continuità assistenziale, il Nucleo Dimissione Protette volto a governare i flussi e garantire l’appropriatezza dei percorsi di cura per i pazienti non completamente stabilizzati e/o fragili dal punto di vista sanitario e/o assistenziale, per i quali le unità operative (uu.oo.) per acuti non ritengono possibile una dimissione ordinaria.
Le due équipe ospedaliere, specialisti fisiatri e Nucleo dimissione protette, vengono attivate dalle uu.oo. per acuti qualora si rilevino rispettivamente bisogni riabilitativi oppure necessità clinico-assistenziali e/ o socio-ambientali (figura 1).

Pertanto, in presenza di un paziente post-acuto, con esiti invalidanti e suscettibile di recupero funzionale, viene richiesta la valutazione fisiatrica per individuare un percorso riabilitativo. Il fisiatra esegue la valutazione, tiene conto della prognosi funzionale, del margine di modificabilità del quadro di disabilità, del grado di stabilità clinica del paziente e della sua capacità di partecipazione ad un programma riabilitativo intensivo o estensivo. Qualora il paziente venga giudicato appropriato a proseguire il percorso riabilitativo sul territorio, il fisiatra unitamente ai professionisti appartenenti al team, informa, coinvolge ed aggiorna il paziente, la famiglia e/o il caregiver, nonché l’u.o. di ricovero (nella persona del Direttore o della Coordinatrice Infermieristica) e, se necessario, il medico di famiglia.
Per il paziente eleggibile ad un trattamento riabilitativo di tipo intensivo viene programmato il trasferimento nelle uu.oo. ospedaliere di Riabilitazione (Cod 56, Cod 75, Cod 28) e nelle Strutture Extraospedaliere, Pubbliche e Private Accreditate. La richiesta ed il passaggio di informazioni alla struttura riabilitativa deputata ad accogliere il paziente, avvengono sulla base di una Relazione Funzionale redatta dallo specialista fisiatra, che viene inviata via mail (posta elettronica) alla struttura di accoglienza. Se trattasi invece di continuità riabilitativa domiciliare la proposta viene inviata all’UVI Distrettuale. Nel caso in cui il paziente necessiti invece di una riabilitazione in regime di degenza Extraospedaliera di tipo Estensivo o Intensiva, viene informato con le stesse modalità sempre tramite posta elettronica il Cruscotto Riabilitativo territoriale dell’ASUR – Area Vasta 1. Il Cruscotto Riabilitativo costituisce un nodo della rete in cui viene censita con frequenza almeno bi-settimanale l’offerta di posti letto delle Strutture Riabilitative Extraospedaliere provinciali afferenti al Dipartimento di Riabilitazione AV1. Il referente del Cruscotto, nella figura di una fisioterapista coordinatrice del territorio, avendo il quadro di posti letto extraospedalieri disponibili provvederà a soddisfare, quando possibile, la domanda di continuità riabilitativa in regime di degenza da parte dell’AORMN inviando una mail di risposta alla uo per acuti con indicata o la data di possibile trasferimento del paziente oppure la non disponibilità nel breve termine di posto letto in tale setting. Spetterà poi al fisiatra dell’AO “ORMN” la ricerca di un luogo di cura riabilitativo alternativo.
Attualmente nel panorama provinciale e regionale l’offerta riabilitativa è molto varia ed è rappresentata sia da Strutture e Servizi Pubblici che Privati accreditati.
Il Nucleo delle Dimissioni Protette viene invece attivato per pazienti necessitanti di stabilizzazione clinica e ad elevato impegno assistenziale. Tale Nucleo ospedaliero si raccorda poi con l’Unità Valutativa Integrata (UVI) distrettuale, tramite il Sistema Informativo Rete del Territorio (SIRTE), per consentire l’accesso alle Cure intermedie, alle RSA, alle Residenze Protette, alle Case di riposo ed al domicilio. L’UVI possiede infatti una riconosciuta funzione di regia nella definizione dei percorsi più appropriati per i pazienti non autosufficienti provenienti dal domicilio che devono accedere ai servizi territoriali (figura 2).
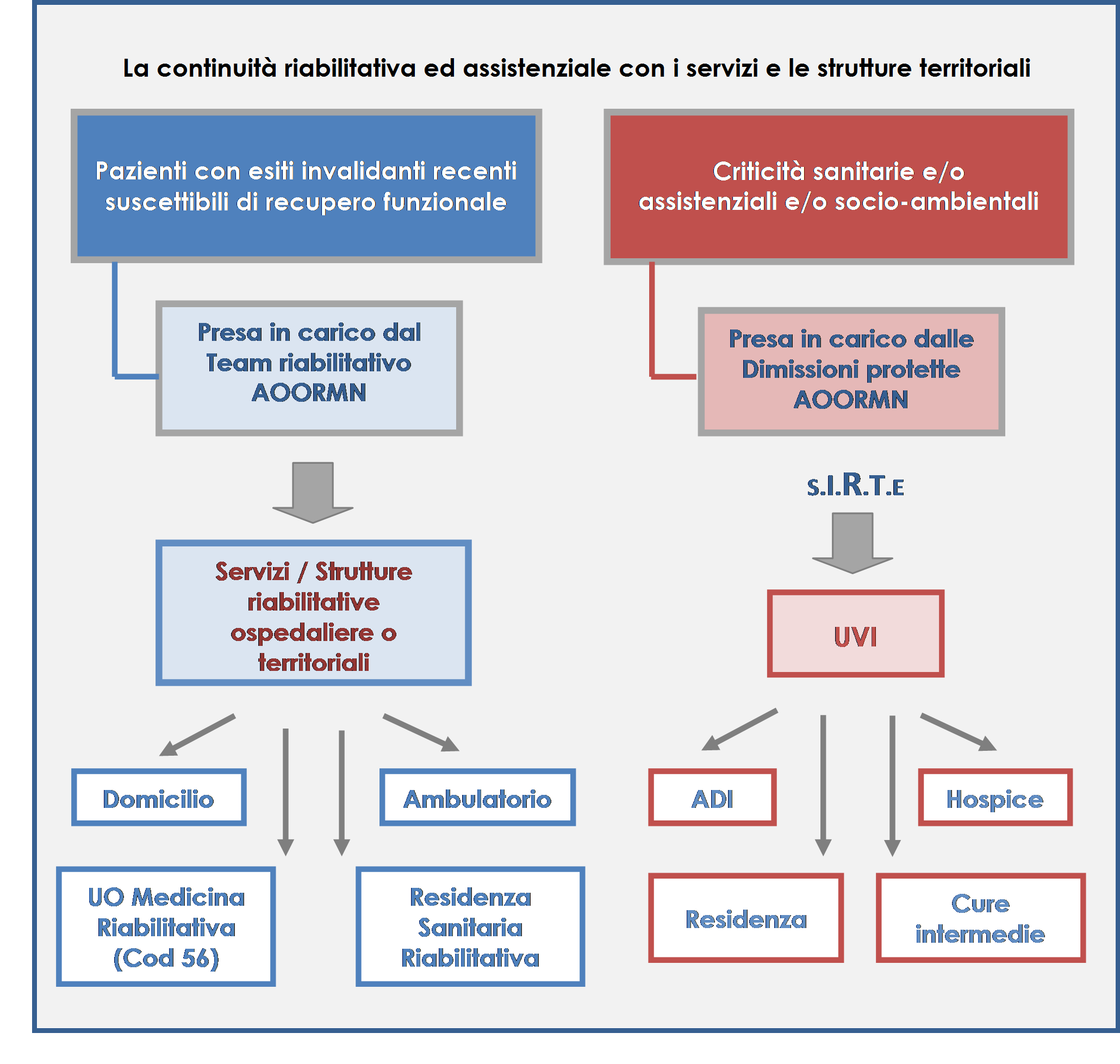
Quale strumento per garantire una maggiore appropriatezza clinica ed organizzativa nella presa in carico, sono stati adottati “profili di cura” rispettivamente per la frattura di femore, la protesi d’anca e di ginocchio e l’ictus definiti a livello aziendale e/o regionale.
La continuità assistenziale è stata inoltre perseguita mediante incontri intra e interprofessionali non istituzionalizzati con il territorio finalizzati alla individuazione delle modalità di comunicazione (comprensive anche di relazioni fisiatriche funzionali, relazione fisioterapica, relazioni cliniche e socio assistenziali, moduli prestampati…) ed alla identificazione di un responsabile del corretto svolgimento delle procedure.
Il successivo passo è stato l’adozione o la condivisione di procedure operative tra ospedale e territorio, alcune delle quali già in uso in diverse zone territoriali.
Conclusioni
Sono trascorsi ormai alcuni anni dall’avvio della collaborazione aziendale tra l’u.o. di Medicina riabilitativa e il Nucleo Dimissioni Protette, entrambe con funzioni di collegamento con il territorio per garantire la continuità assistenziale post-dimissione dal reparto per acuti.
Tra i risultati raggiunti si evidenziano, in modo particolare, la realizzazione di percorsi assistenziali caratterizzati da una migliore appropriatezza clinica, il contenimento dei tempi di degenza e l’aumento, da parte delle unità operative per acuti, della domanda di intervento volta a garantire la continuità assistenziale.
Nello specifico, per quanto riguarda l’appropriatezza clinica, nel corso dell’anno 2012, alla costituzione dell’AO “ORMN”, sono stati valutati dallo specialista Fisiatra 1073 pazienti (su specifica richiesta del reparto di afferenza), di cui 740 ricoverati nel presidio ospedaliero di Pesaro-Muraglia e di 323 in quello di Fano. La maggior parte delle suddette richieste di consulenza fisiatrica sono risultate clinicamente appropriate, riguardanti pazienti necessitanti di pianificazione del setting riabilittivo alla dimissione dalle uu.oo. per acuti. Solamente un 2,4% delle richieste di Pesaro-Muraglia ed un 2% a Fano sono risultate incongrue. L’inappropriatezza è risultata riconducibile alla presenza nelle richieste di consulenza riabilitativa di bisogni prioritariamente clinico-assistenziali o francamente sociali, per cui doveva essere attivato il Nucleo Dimissioni Protette.
Generalmente, il tempo di attesa per la consulenza fisiatrica non supera le 48 ore dalla data di invio della richiesta. Dalla u.o. di Medicina Riabilitativa viene posta particolare attenzione nell’evadere le richieste provenienti dalla u.o. di Ortopedia e dalla Stroke Unit, che presentano un accertato più veloce turn-over; peraltro, le stesse ospitano pazienti che possono significativamente giovarsi di un intervento riabilitativo nella fase post-acuta precoce (Kenyon-Smith et al., 2019; Joice et al., 2017; Santa Mina et al., 2014; Stroke Organization, 2018).
Con il passare degli anni è stato registrato un progressivo incremento delle visite fisiatriche effettuate su richiesta dei reparti per acuti per arrivare, nel 2018, ad un totale di 2.270 consulenze interne, di cui 1.525 a Pesaro-Muraglia e 745 su Fano, con sostanzialmente invariata bassa percentuale di inappropriatezza nella richiesta.
Tale aumento della richiesta di consulenza fisiatrica risulta verosimilmente riconducibile ad un maggior interesse per le problematiche riabilitative da parte dei diversi specialisti, sia in area medica che chirurgica, volto a contenere l’evoluzione o delle disabilità legate all’evento che ha portato al ricovero e talvolta anche di quelle preesistenti. Peraltro, un appropriato e veloce accesso al trattamento riabilitativo per i pazienti dimessi dai reparti per acuti riduce i tempi di degenza (in linea con gli obiettivi di budget delle diverse uu.oo) aumentando allo stesso tempo il livello di “soddisfazione” del paziente.
A tale proposito basti pensare che in Ortopedia, mettendo a confronto il 2016 con il 2018 , il periodo di degenza media è passato da 10,3 a 8,5 giorni per le fratture di femore, da 7,2 a 6,7 giorni per le artroprotesi, mentre in Stroke Unit da 9,4 a 7,1 giorni per l’ictus cerebrale. Il reparto di ortopedia dell’AO “ORMN”, negli stessi anni, si è caratterizzato per avere migliorato molto le performance riguardo alle fratture di femore, rispettando ad esempio il valore di riferimento istituzionale sul timing di intervento, fissato nelle prime 48 ore (nel 2016 raggiunta la percentuale del 70%, mentre nel 2018 la percentuale è salita oltre l’80%).
Nel frattempo, tra Azienda Ospedaliera e Territorio sono stati puntualmente adottati percorsi codificati, procedure condivise, ricercati momenti di confronto, senza tralasciare la condivisione del progetto riabilitativo con il paziente e la famiglia. Questo ha consentito, accanto alla varietà dell’offerta riabilitativa, un reale collegamento con il territorio secondo criteri di appropriatezza clinica, estesa anche a pazienti complessi. Inoltre è stato possibile contribuire a contenere i tempi di degenza ospedaliera attraverso la rapida definizione del setting alla dimissione.
D’altro canto emergono delle criticità rappresentate in primo luogo dal riscontro, nonostante i momenti di confronto, di criteri e modalità di accesso non del tutto omogenei nelle strutture riabilitative della stessa tipologia nelle diverse zone territoriali all’interno dell’Area Vasta della Provincia di Pesaro.
Altro punto debole del percorso è, la sinora mancata applicazione del Sistema Informativo per la Rete del Territorio (SIRTE) per quanto attiene il modulo “Dimissioni protette in cure domiciliari o in strutture residenziali riabilitative”. Tale sistema, infatti, al momento viene utilizzato dall’AO “ORMN” per l’accesso dei pazienti alle Cure Intermedie e alle Strutture Residenziali Assistenziali territoriali, mentre il trasferimento delle informazioni al territorio sui pazienti per i quali vi è indicazione alla riabilitazione (contenute nella relazione fisiatrica) avviene via mail al di fuori del portale SIRTE, secondo le modalità prima descritte.
Questo management clinico, apparentemente semplice, nasconde una grande complessità organizzativa, ovvero richiede un coordinamento che significa messa in comune di risorse umane e finanziarie tra i diversi produttori di prestazioni sanitarie e sociali ed adozione di una strategia unitaria per un fine comune. Il coordinamento di per sé implica poi una funzione di regia da parte delle strutture direzionali ovvero, in questo caso, Azienda sanitaria, Dipartimenti, Distretto, Comune, con l’obiettivo finale di coniugare efficacia, rapidità di intervento, appropriatezza e coerente gestione delle risorse, mantenendo però al tempo stesso ben presente il principio della libertà di scelta del cittadino sia verso gli operatori che verso le strutture.
Foto di Markus Distelrath da Pixabay
Bibliografia
Assobiomedica, ISIMM (2018), I nuovi modelli di assistenza sul territorio e i servizi a valore aggiunto dell’industria, Working paper, novembre.
Brizioli E., Trabucchi M. (a cura di) (2014), Il cittadino non autosufficiente e l’ospedale, Santarcangelo di Romagna, Maggioli Editore.
Casati G., Marchese E., Roberti V., Vichi M.C. (2005), La gestione dei processi clinico assistenziali per il miglioramento delle prassi, Caleidoscopio italiano, n. 0, Luglio.
Joice MG., Bhowmick S., Amanatullah DF. (2017), Perioperative Physiotherapy in Total Knee Arthroplasty, Orthopedics, September.
Kenyon-Smith T., Nguyen E., Oberai T., Jarsma R. (2019), Early Mobilization Post–Hip Fracture Surgery, Geriatric Orthopaedic Surgery & Rehabilitation, Vol.10.
Pesaresi F., Simoncelli M. (2002), La riabilitazione ospedaliera e la Lungodegenza post-acuzie in Italia, Milano, Franco Angeli/Sanità.
Pistarelli T., Augello G., Baldassarre V. (2014), L’esperienza di continuità assistenziale dell’UO Medicina Fisica e Riabilitazione – Pesaro, Asur Marche Area Vasta Nord, Menti Attive, n. 1, Maggio.
Santa Mina D., Clarke H., Ritvo P., Leung YW., Matthew AG., Katz J., Trachtenberg J., Alibhai SM. (2014), Effect of total-body prehabilitation on postoperative outcomes: a systematic review and meta-analysis, Physiotherapy, Sep;100(3):196-207.
Sideli C. (2016), Il sistema ospedale territorio, L’Ospedale, n. 2, Aprile-Giugno.
Simoncelli M., Paoloni L., Gunelli M., Bernardini R., Gabrielli E., Mancin D. (2014), Limiti applicativi e peculiarità dei percorsi riabilitativi dell’anziano con frattura di femore: l’esperienza del presidio ospedaliero di Pesaro, Menti Attive, n.1, Maggio.
Stroke Organization (2018), SPREAD: Le linee guida italiane di prevenzione e trattamento dell’Ictus cerebrale, 31 ottobre.
Normativa Regione Marche
- D.G.R. 24 ottobre 2000, n.2200: L.R.20/2000, art.6 “Determinazione dei requisiti minimi richiesti per l’autorizzazione alla realizzazione ed all’esercizio di strutture sanitarie e socio-sanitarie”.
- D.G.R. 31 luglio 2001, n. 1889: L.R. 20/2000, art.15 “Determinazione dei requisiti richiesti per l’accreditamento e la classificazione delle strutture sanitarie e socio-sanitarie”.
- ARS, Documento di consenso del Gruppo Regionale di Esperti- aprile 2006: “Raccomandazioni della regione Marche per la gestione della frattura di epifisi prossimale di femore”.
- D.G.R. 16 aprile 2012, n 228: “Linee di attuazione ed implementazione del Piano socio-sanitario regionale 2012/2014. Sostenibilità, Appropriatezza, Innovazione e Sviluppo. Approvazione”.
- D.G.R. 4 agosto 2014, n.960: “Regolamentazione Cure Intermedie. Approvazione”
- D.G.R. 29 agosto 2016, n. 987: “Percorso Diagnostico Terapeutico Assistenziale (PDTA) per la gestione dell’Ictus in fase acuta sul territorio marchigiano”.
- D.G.R. 28 gennaio 2019, n. 81: Proposta di deliberazione di competenza dell’Assemblea legislativa concernente “Piano socio-sanitario regionale 2019-2021. Il cittadino, l’integrazione, l’accessibilità e la sostenibilità”.
Normativa nazionale
- Conferenza permanente per i rapporti tra Stato, le Regioni e le Province Autonome di Trento e Bolzano, Provvedimento 7 maggio 1998: Linee guida del Ministero della Sanità per le attività di riabilitazione.
- Conferenza permanente per i rapporti tra Stato, le Regioni e le Province Autonome di Trento e Bolzano, Provvedimento 10 febbraio 2011: Piano d’indirizzo per la riabilitazione.
- Ministero della Salute, Direzione Generale della Programmazione, Accordo tra lo Stato, le Regioni e le Province Autonome di Trento e di Bolzano del 15 settembre 2016: Piano Nazionale della Cronicità.












