
L’annuncio di numerosi contagi e decessi avvenuti all’interno di molte strutture residenziali per anziani del nostro paese ha suscitato notevole allarme. Se l’individuazione delle eventuali responsabilità potrà avvenire soltanto a fronte di indagini mirate, in questa nota1 intendiamo collocare questa drammatica situazione nel quadro corrente e passato delle strutture residenziali nel nostro paese. Qual è il loro stato di salute? Quali tendenze hanno prevalso negli ultimi anni?
In questo contributo presenteremo il quadro nazionale, con alcuni focus sul caso lombardo in cui, come noto, il numero dei decessi nelle strutture per anziani ha assunto una particolare criticità. Stando all’ultimo aggiornamento disponibile dell’indagine nazionale condotta dall’Istituto Superiore di Sanità sul contagio COVID-19 nelle strutture residenziali e sociosanitarie, il tasso di mortalità dovuto all’epidemia (considerando i soggetti risultati positivi al tampone o con sintomi simil-influenzali), nel periodo febbraio-marzo, è stato del 3,1% a livello nazionale. In Lombardia l’incidenza è stata pari al 6,8%, ovvero doppia rispetto al quadro nazionale.
La fotografia
Raccogliere dati e informazioni sulle strutture residenziali per anziani è molto difficile. L’unica fonte che restituisce un quadro generale del fenomeno è l’indagine ISTAT sui Presidi residenziali socio-assistenziali e socio-sanitari nel nostro paese (consultabile tramite il database online). Tale indagine offre, tuttavia, solo un quadro d’insieme generale, senza fornire indicatori specifici relativi alla qualità dei servizi offerti. Inoltre i dati dell’indagine vengono forniti con gravissimo ritardo: ad oggi gli ultimi disponibili si riferiscono al 2016. L’assenza di dati e informazioni aggiornate sottolinea a nostro parere una scarsa attenzione da parte delle Regioni e dello Stato verso queste strutture, che dovrà essere colmata al più presto.
Nel 2016 le strutture residenziali in Italia risultano essere 12.500, con 285.000 ricoverati over65. Tale cifra copre il 2,1% dell’intera popolazione over 65. L’offerta è fortemente differenziata geograficamente: mentre in Lombardia e nelle regioni del Nord-Est la copertura è del 3%, nelle regioni del Centro la copertura è del 1,5%, nelle Isole del 1,2% e solo dello 0,9% nel Mezzogiorno. In pratica, l’offerta di posti letto residenziali è nel Nord maggiore di almeno tre volte rispetto a quella delle regioni del Sud ed è doppia rispetto a quella delle regioni centrali.
Le strutture esistenti sono in gran parte occupate da persone molto anziane: il 75% ha infatti più di 80 anni. La quota di ricoverati non autosufficienti, ovvero con scarsa o nulla autonomia nella gestione delle funzioni elementari della vita quotidiana, è pari al 78%, ovvero circa quattro su cinque. In Lombardia la quota è pari al 94%. Siccome l’età media femminile è più elevata di quella maschile, la presenza di donne ricoverate è largamente maggioritaria: il 75%. Si tratta quindi di strutture rivolte ad un’utenza molto anziana e fragile, con forti necessità di cura sanitaria e assistenziale.
Questo dato è confermato da altre informazioni. L’84% dei ricoverati (ben il 97% in Lombardia) è in una struttura a media o alta intensità sanitaria. Il 36% (il 42% in Lombardia) dei ricoverati è collocato in una struttura ad alta intensità sanitaria, caratterizzata da “prestazioni erogate in nuclei specializzati (Unità di Cure Residenziali Intensive) a pazienti non autosufficienti richiedenti trattamenti Intensivi, essenziali per il supporto alle funzioni vitali (ad esempio ventilazione meccanica e assistita, nutrizione enterale o parenterale protratta, trattamenti specialistici ad alto impegno)”. Il sistema, soprattutto in Lombardia, è quindi fortemente specializzato nell’offerta di cura sanitarie ad elevata intensità, utile per persone con una forte compromissione della loro autonomia ed integrità fisica.
Le tendenze in corso e le criticità emergenti
L’evoluzione negli ultimi anni delle strutture mostra bene quali sono le principali criticità.


Emergono due tendenze parallele: da un lato una progressiva sanitarizzazione delle prestazioni e delle strutture; dall’altro una parallela fragilizzazione della platea dei ricoverati, sempre più composta da persone molto anziane e più fragili sul piano sanitario. Nel periodo 2009-2016, il numero dei ricoverati è diminuito complessivamente, a livello nazionale, di 15.000 persone, pari al 5% del totale (vedi figura 1). In Lombardia la riduzione è stata molto più forte: il 16% pari a 12.400 persone. La contrazione nel numero dei ricoverati è coincisa con una focalizzazione delle residenze nel fornire prestazioni ad alta intensità sanitaria: le strutture più specializzate assorbivano il 26% nel 2009 e assorbono il 36% dei ricoverati nel 2016. In Lombardia il livello era già elevato nel 2009 e comunque aumenta dal 40% al 43%. Tutto questo si lega alla continua crescita della quota di ricoverati con età superiore ad 80 anni, che passa dal 72% al 75% a livello nazionale e dal 75% al 79% in Lombardia.
Dalla combinazione di queste due tendenze è scaturito l’esplodere di notevoli tensioni sul piano gestionale e finanziario. L’aumento dell’intensità sanitaria ha comportato infatti un aumento progressivo dei costi di gestione e di personale. Se da un lato le strutture dovrebbero essersi adattate a queste funzioni più specializzate (con importanti investimenti in termini di attrezzature sanitarie e riabilitative), dall’altro il personale dovrebbe richiedere livelli di qualificazione e di supervisione medica sempre più elevati. Peraltro, aumentando la proporzione di ricoverati in condizioni sanitarie precarie, è aumentato notevolmente il costo pro-capite per utente.
All’aumento dei costi si contrappone tuttavia un sistema di finanziamento complesso e impoverito. Se da un lato il SSN, tramite le Regioni, è tenuto formalmente a coprire solo una quota pari al 50%, di fatto, nella stragrande maggioranza dei casi, le Regioni non hanno provveduto ad aumentare, nel corso degli anni, gli importi di remunerazione delle quote sanitarie. La conseguenza inevitabile è che l’aumento dei costi è stato scaricato quasi del tutto sulle tariffe pagate dagli utenti (e dai familiari, oppure dalle amministrazioni comunali nel caso di persone con reddito molto modesto). Di fatto, oggi la quota sanitaria è in molti casi inferiore al 50% previsto dalla legge. In Lombardia, ad esempio, mentre la quota sanitaria è in media di 41,3 euro pro die, la quota pagata dagli utenti varia attualmente tra 60 e 69 auto pro die, con un aumento medio negli ultimi anni delle tariffe minime sino al 10% (si veda LombardiaSociale.it). Il costo complessivo mensile a carico dell’utente è oggi stimabile intorno a 1.800-2.000 euro al mese (circa 22.000 euro all’anno).
A questa tendenza si aggiunge un secondo elemento problematico. In parallelo all’aumento delle tariffe c’è stata infatti una forte riduzione del personale e del minutaggio assistenziale. Questa tendenza è stata particolarmente importante per la Lombardia. Basti pensare che, secondo i dati ISTAT, nel periodo 2009-2016, il personale retribuito delle strutture in questa regione è stato ridotto di ben 20.000 unità, pari al 20% del personale complessivo. Inoltre, indagini recenti hanno messo in luce come fra il 2010 e il 2016 il minutaggio assistenziale medio per ricovero in RSA sia diminuito, sempre in Lombardia, da 1.200 a 1.136 minuti.
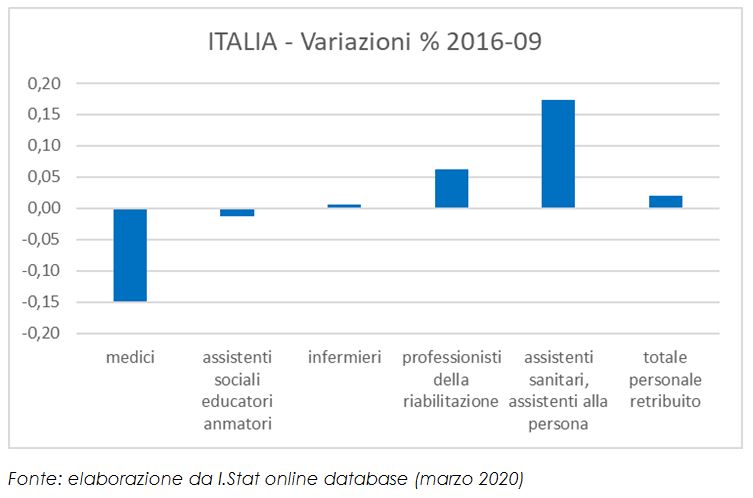
Anche se a livello nazionale non si è assistito ad un taglio complessivo del personale retribuito (figura 2), nondimeno la progressiva sanitarizzazione delle strutture è avvenuta congiuntamente ad un netto taglio (pari al 15%) del personale medico, compensato da un aumento di pari proporzioni nel personale adibito alla cura delle persone e alla sostanziale stabilità del personale infermieristico (figura 2).
A fronte quindi dell’aumento dell’intensità sanitaria delle strutture e dell’aumento di ricoverati molto anziani e con forti bisogni di cura sanitaria e assistenziale, si è assistito al taglio del personale più specializzato e, almeno in Lombardia, anche dell’intensità assistenziale. Alla radice di questa tendenza troviamo indubbiamente elementi strutturali che rimandano, in primo luogo, al mancato investimento di risorse a carico del SSN in questo settore, a fronte di strutture che svolgono funzioni essenziali di assistenza sanitaria.
Un ultimo elemento di analisi riguarda la composizione gestionale del sistema. I dati indicano infatti una forte presenza di strutture private, sia non-profit che profit. Queste coprono nel 2016 il 78% dei posti letto (89% in Lombardia) (figura 3). Peraltro negli ultimi anni la quota delle strutture pubbliche si è ridotta di ben 25.000 posti letto a livello nazionale (figura 3), pari al 23%. Una buona parte di questi posti letto sono stati recuperati dalle strutture private (+20.000 posti letto). In Lombardia il taglio dei posti letto ha colpito maggiormente le strutture private che quelle pubbliche. Tuttavia va notato che in questa regione un processo spinto di privatizzazione era già avvenuto sin dai primi anni duemila, al punto che le strutture private coprono ormai quasi il 90% dell’offerta complessiva (figura 3).


È quindi avvenuto, o si è confermato, un processo di marcata privatizzazione del settore. Tra le ragioni della privatizzazione gioca un ruolo importante l’idea che il privato garantisca una maggiore efficienza gestionale. Di fatto, spesso la privatizzazione ha consentito di ridurre i costi delle strutture, attraverso l’applicazione di contratti d lavoro meno onerosi di quelli applicati negli enti pubblici.
In conclusione, si è così costruito un mercato misto pubblico-privato delle strutture residenziali, in cui le tensioni derivanti dal mancato investimento delle politiche pubbliche sono state “scaricate” sull’incremento delle rette e su una marcata riduzione degli standard e dei costi, inclusa la compressione del personale. Tutti elementi che possono avere determinato un decremento sostanziale della qualità assistenziale.
I nodi vengono al pettine?
Non è possibile sapere precisamente se queste tendenze abbiano giocato, nei singoli casi specifici, un ruolo cruciale nel co-determinare la tragica casistica odierna dei decessi e della forte diffusione del virus dentro molte strutture residenziali. Si può comunque avanzare l’ipotesi che le condizioni strutturali del sistema non hanno certamente favorito l’applicazione di standard qualitativi elevati, finalizzati alla tutela sanitaria e assistenziale di una platea di ricoverati in condizioni di grande fragilità fisica, così come degli operatori coinvolti nelle attività di assistenza e cura. Quanto più il sistema si è specializzato nel trattamento della non autosufficienza grave, tanto più la qualità è stata messa a rischio da condizioni finanziarie molto precarie, co-determinate da un mancato investimento politico e amministrativo in queste strutture.
Se l’emergenza di oggi va affrontata decisamente, sullo sfondo restano le problematiche di ordine strutturale che abbiamo qui sinteticamente ricostruito, e che attengono al riconoscimento della strategicità di questo settore nel quadro della politica sanitaria del paese.
Note
- Questa nota si colloca all’interno delle attività di ricerca previste dal progetto IN-AGE (INclusive AGEing in place: Contrasting isolation and abandonment of frail older people living at home), finanziato da Fondazione Cariplo (grant n. 2017–0941). Per ulteriori informazioni si rimanda al sito del progetto












